의약품 제조업체: Celgene Corporation (Updated: 2023-03-24)
처방 정보 요약
경구용 REVLIMID (레날리도마이드) 캡슐
미국 최초 승인: 2005
경고: 태아 독성, 혈액학적 독성 및 정맥 및 동맥 색전증
전체 경고 상자에 대한 전체 처방 정보를 참조하십시오.
태아 독성
- •
- 레날리도마이드는 탈리도마이드 유사체로, 탈리도마이드가 인간에게 유발하는 선천적 기형과 유사한 발달 중인 원숭이 연구에서 사지 기형을 유발했습니다. 레날리도마이드가 임신 중에 사용되면 기형이나 태아 사망을 유발할 수 있습니다.
- •
- 치료 시작 전에 임신을 배제해야 합니다. 두 가지 신뢰할 수 있는 피임 방법을 사용하여 치료 중 임신을 예방하십시오 (5.1).
REVLIMID는 레날리도마이드 REMS 프로그램이라는 제한된 유통 프로그램을 통해서만 제공됩니다 (5.2, 17).
혈액학적 독성.REVLIMID는 심각한 호중구 감소증과 혈소판 감소증을 유발할 수 있습니다 (5.3).
정맥 및 동맥 색전증
덱사메타손과 함께 REVLIMID를 투여받은 다발성 골수종 환자에서 심부 정맥 혈전증(DVT) 및 폐색전증(PE)의 위험이 현저히 증가했으며, 심근 경색 및 뇌졸중의 위험도 증가했습니다. 항혈전 예방이 권장됩니다 (5.4).
처방 정보 하이라이트
REVLIMID는 성인 환자의 치료에 사용하도록 승인된 탈리도마이드 유사체입니다.
- •
- 다발성 골수종(MM), 덱사메타손과 병용 (1.1).
- •
- 자가 조혈모세포 이식(auto-HSCT) 후 유지 요법으로서의 MM (1.1).
- •
- 추가 세포유전학적 이상이 있거나 없는 결손 5q 이상과 관련된 저위험 또는 중등도-1-위험 골수이형성증후군(MDS)으로 인한 수혈 의존성 빈혈 (1.2).
- •
- 이전에 두 가지 이상의 치료법(그중 하나는 보르테조밉 포함) 후에 질병이 재발했거나 진행된 외투 세포 림프종(MCL) (1.3).
- •
- 이전에 치료받은 여포형 림프종(FL), 리툭시맙 제품과 병용 (1.4).
- •
- 이전에 치료받은 변연부 림프종(MZL), 리툭시맙 제품과 병용 (1.5).
사용 제한:
- •
- REVLIMID는 대조 임상 시험 이외의 만성 림프구성 백혈병(CLL) 환자 치료에 사용하도록 승인되지 않았으며 권장되지 않습니다 (1.4).
용량 및 투여
- •
- MM 병용 요법: 28일 주기로 반복하여 1-21일에 1일 1회 25mg 경구 투여. (2.1).
- •
- 자가 조혈모세포 이식 후 MM 유지 요법: 28일 주기로 반복하여 1-28일에 1일 1회 10mg 지속적으로 투여 (2.1).
- •
- MDS: 1일 1회 10mg (2.2).
- •
- MCL: 28일 주기로 반복하여 1-21일에 1일 1회 25mg 경구 투여 (2.3).
- •
- FL 또는 MZL: 최대 12주기 동안 28일 주기로 반복하여 1-21일에 1일 1회 20mg 경구 투여 (2.4).
- •
- 신장애: 크레아티닌 청소율 값에 따라 시작 용량 조정 (2.6).
- •
- 병용 요법 용량은 전체 처방 정보 참조 (2.1, 2.4, 14.1, 14.4).
투여 형태 및 함량
캡슐: 2.5mg, 5mg, 10mg, 15mg, 20mg, 25mg (3).
경고 및 주의사항
- •
- 사망률 증가: REVLIMID로 치료받은 CLL 환자에서 심각하고 치명적인 심장 이상 반응이 발생했습니다 (5.5).
- •
- 제2 원발암(SPM): REVLIMID를 투여받은 MM 환자에 대한 대조 임상 시험에서 SPM 발생률이 더 높게 나타났습니다 (5.6).
- •
- 사망률 증가: 덱사메타손 및 탈리도마이드 유사체에 펨브롤리주맙을 추가했을 때 MM 환자에서 관찰되었습니다 (5.7).
- •
- 간독성: 사망을 포함한 간부전. 간 기능을 모니터링하십시오. 간독성이 의심되는 경우 REVLIMID를 중단하고 평가하십시오 (5.8).
- •
- 중증 피부 반응: 중증 반응의 경우 REVLIMID를 중단하십시오 (5.9).
- •
- 사망을 포함한 종양 용해 증후군(TLS): TLS 위험이 있는 환자(즉, 종양 부담이 큰 환자)를 모니터링하고 적절한 예방 조치를 취하십시오 (5.10).
- •
- 종양 플레어 반응: 만성 림프구성 백혈병 및 림프종에 대한 REVLIMID의 시험적 사용 중에 치명적인 반응을 포함한 심각한 종양 플레어 반응이 발생했습니다 (5.11).
- •
- 줄기세포 동원 장애: REVLIMID로 치료(4주기 초과) 후 채취한 CD34+ 세포 수가 감소했다는 보고가 있습니다. 이식 센터에 조기 의뢰하는 것을 고려하십시오 (5.12).
- •
- MCL의 조기 사망: MCL 환자에서 조기 사망률이 더 높게 나타났습니다 (5.14).
- •
- 과민증: 잠재적인 과민증이 있는지 환자를 모니터링하십시오. 혈관부종 및 아나필락시스의 경우 REVLIMID를 중단하십시오 (5.15).
이상 반응
- •
- MM: 가장 흔한 이상 반응(≥20%)에는 설사, 피로, 빈혈, 변비, 호중구 감소증, 백혈구 감소증, 말초 부종, 불면증, 근육 경련/연축, 복통, 요통, 메스꺼움, 무력증, 발열, 상기도 감염, 기관지염, 비인두염, 위장염, 기침, 발진, 호흡곤란, 현기증, 식욕 감소, 혈소판 감소증, 떨림이 있습니다 (6.1).
- •
- MDS: 가장 흔한 이상 반응(>15%)에는 혈소판 감소증, 호중구 감소증, 설사, 가려움증, 발진, 피로, 변비, 메스꺼움, 비인두염, 관절통, 발열, 요통, 말초 부종, 기침, 현기증, 두통, 근육 경련, 호흡곤란, 인두염, 코피가 있습니다 (6.1).
- •
- 비호지킨 림프종(NHL: MCL, FL 또는 MZL): 가장 흔한 이상 반응(≥15%)에는 호중구 감소증, 혈소판 감소증, 빈혈, 백혈구 감소증, 설사, 변비, 메스꺼움, 피로, 발열, 기침, 상기도 감염, 발진이 있습니다 (6.1).
의심되는 이상 반응을 보고하려면 Bristol-Myers Squibb(1-800-721-5072) 또는 FDA(1-800-FDA-1088 또는 www.fda.gov/medwatch에 문의하십시오.
약물 상호 작용
환자 상담 정보 및 약물 안내는 17번을 참조하십시오.
개정: 2023년 3월
목차
전문 정보: 내용*
경고: 태아 독성, 혈액학적 독성 및 정맥 및 동맥 색전증
1 적응증 및 사용법
1.1 다발성 골수종
1.2 골수이형성 증후군
1.3 망토세포 림프종
1.4 여포성 림프종
1.5 주변부 영역 림프종
1.6 사용 제한
2 용량 및 투여
2.1 다발성 골수종에 대한 권장 용량
2.2 골수이형성 증후군에 대한 권장 용량
2.3 망토세포 림프종에 대한 권장 용량
2.4 여포성 림프종 또는 주변부 영역 림프종에 대한 권장 용량
2.5 비혈액학적 유해 반응에 대한 용량 조절
2.6 신장애 환자에 대한 권장 용량
2.7 투여
3 용량 형태 및 강도
4 금기 사항
4.1 임신
4.2 심각한 과민 반응
5 경고 및 주의 사항
5.1 태아 독성
5.2 레날리도마이드 REMS 프로그램
5.3 혈액학적 독성
5.4 정맥 및 동맥 색전증
5.5 CLL 환자의 사망률 증가
5.6 제2의 원발성 악성 종양
5.7 탈리도마이드 유사체 및 덱사메타손에 펨브롤리주맙을 추가했을 때 MM 환자의 사망률 증가
5.8 간 독성
5.9 심각한 피부 반응
5.10 종양 용해 증후군
5.11 종양 발적 반응
5.12 손상된 줄기 세포 동원
5.13 갑상선 장애
5.14 MCL 환자의 조기 사망
5.15 과민 반응
6 유해 반응
6.1 임상 시험 경험
6.2 시판 후 경험
7 약물 상호 작용
7.1 디곡신
7.2 혈전증 위험을 증가시킬 수 있는 병용 요법
7.3 와파린
8 특정 인구 집단에서의 사용
8.1 임신
8.2 수유
8.3 생식 능력이 있는 여성 및 남성
8.4 소아 사용
8.5 노인 사용
8.6 신장애
10 과량 복용
11 설명
12 임상 약리학
12.1 작용 기전
12.2 약력학
12.3 약동학
13 비임상 독성학
13.1 발암성, 돌연변이 유발성, 생식 능력 저해
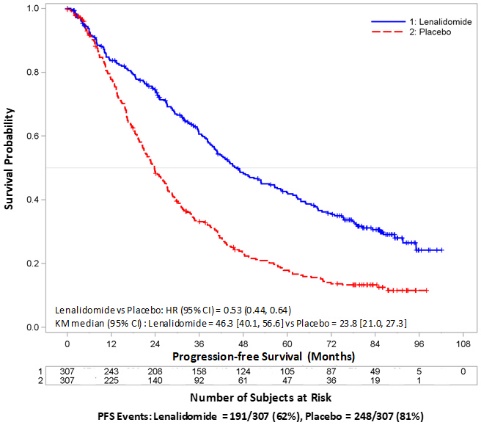
14 임상 연구
14.1 다발성 골수종
14.2 5q 염색체 이상이 있는 골수이형성 증후군(MDS)
14.3 망토세포 림프종
14.4 여포성 및 주변부 영역 림프종
15 참고 문헌
16 공급 방법/보관 및 취급
16.1 공급 방법
16.2 보관
16.3 취급 및 폐기
17 환자 상담 정보
- *
- 전문 정보에서 생략된 섹션 또는 하위 섹션은 나열되지 않습니다.
경고 사항
경고: 태아 독성, 혈액학적 독성 및 정맥 및 동맥 색전증
태아 독성
임신 중에 REVLIMID를 사용하지 마십시오. 탈리도마이드 유사체인 레날리도마이드는 발달 중인 원숭이 연구에서 사지 기형을 유발했습니다. 탈리도마이드는 심각한 생명을 위협하는 인간의 선천적 기형을 유발하는 것으로 알려진 인간 기형 유발 물질입니다. 임신 중에 레날리도마이드를 사용하면 기형이나 태아 사망을 유발할 수 있습니다. 생식 가능 능력이 있는 여성의 경우 REVLIMID® 치료를 시작하기 전에 2회의 음성 임신 검사를 받아야 합니다. 생식 가능 능력이 있는 여성은 REVLIMID 치료 중 및 치료 후 4주 동안 2가지 피임 방법을 사용하거나 이성애 성관계를 지속적으로 금해야 합니다 [경고 및 주의 사항 (5.1) 및 약물 안내 (17) 참조]. 레날리도마이드에 대한 태아 노출을 피하기 위해 REVLIMID는 레날리도마이드 REMS 프로그램(5.2)을 통해 제한된 유통 프로그램으로만 제공됩니다.
레날리도마이드 REMS 프로그램에 대한 정보는 www.lenalidomiderems.com에서 확인하거나 REMS 콜센터(1-888-423-5436)로 전화하십시오.
혈액학적 독성 (호중구 감소증 및 혈소판 감소증)
REVLIMID는 심각한 호중구 감소증과 혈소판 감소증을 유발할 수 있습니다. 5q 결손 골수 이형성 증후군 환자의 80%는 주요 연구 중에 용량 지연/감소를 받아야 했습니다. 환자의 34%는 두 번째 용량 지연/감소를 받아야 했습니다. 연구에 등록된 환자의 80%에서 3등급 또는 4등급 혈액학적 독성이 관찰되었습니다. 5q 결손 골수 이형성 증후군 치료를 받는 환자는 치료 첫 8주 동안 매주 완전 혈액 검사를 실시하고 그 이후로는 적어도 매월 실시해야 합니다. 환자는 용량 중단 및/또는 감소가 필요할 수 있습니다. 환자는 혈액 제제 지원 및/또는 성장 인자를 사용해야 할 수 있습니다 [용량 및 투여 방법 (2.2) 참조].
정맥 및 동맥 색전증
REVLIMID는 REVLIMID와 덱사메타손 치료를 받은 다발성 골수종 환자에서 심부 정맥 혈전증(DVT) 및 폐색전증(PE)의 위험이 크게 증가했음을 보여주었으며, 심근 경색 및 뇌졸중의 위험도 증가했습니다. 색전증의 징후와 증상을 모니터링하고 환자에게 알려주십시오. 환자가 숨가쁨, 가슴 통증 또는 팔이나 다리 부종과 같은 증상이 나타나면 즉시 의료 서비스를 받도록 환자에게 조언하십시오. 혈전 예방이 권장되며, 요법 선택은 환자의 기저 위험 평가를 기반으로 해야 합니다 [경고 및 주의 사항 (5.4) 참조].
1 적응증 및 용법
1.1 다발성 골수종
REVLIMID는 덱사메타손과 병용하여 성인 다발성 골수종(MM) 환자 치료에 사용됩니다.
REVLIMID는 자가 조혈모세포 이식(auto-HSCT) 후 성인 MM 환자의 유지 요법으로 사용됩니다.
1.2 골수이형성증후군
REVLIMID는 추가적인 세포유전학적 이상 유무와 관계없이 5q 결손 세포유전학적 이상과 관련된 저위험 또는 중등도-1-위험 골수이형성증후군(MDS)으로 인한 수혈 의존성 빈혈이 있는 성인 환자 치료에 사용됩니다.
1.3 외투 세포 림프종
REVLIMID는 이전에 두 가지 치료법(그중 하나는 보르테조밉 포함) 후에 질병이 재발했거나 진행된 성인 외투 세포 림프종(MCL) 환자 치료에 사용됩니다.
2. 용량 및 투여
2.1 다발성 골수종에 대한 권장 복용량
REVLIMID 병용 요법
REVLIMID의 권장 시작 용량은 28일 주기로 1~21일에 덱사메타손과 병용하여 1일 1회 25mg을 경구 복용하는 것입니다. 특정 덱사메타손 복용량은 14.1절을 참조하십시오. 75세 이상의 환자의 경우 덱사메타손 시작 용량을 줄일 수 있습니다 [임상 연구(14.1) 참조]. 질병이 진행되거나 허용할 수 없는 독성이 나타날 때까지 치료를 계속해야 합니다.
자가-HSCT에 적합하지 않은 환자의 경우 질병이 진행되거나 허용할 수 없는 독성이 나타날 때까지 치료를 계속해야 합니다. 자가-HSCT에 적합한 환자의 경우 REVLIMID 함유 요법 4주기 이내에 조혈모세포 동원이 이루어져야 합니다 [경고 및 주의사항(5.12) 참조].
MM 치료 중 혈액학적 독성에 대한 용량 조정
아래 표 1에 요약된 대로 용량 수정 지침은 3등급 또는 4등급 호중구 감소증 또는 혈소판 감소증 또는 REVLIMID와 관련된 것으로 판단되는 기타 3등급 또는 4등급 독성을 관리하는 데 권장됩니다.
|
혈소판 수치 |
||
|
MM에서의 혈소판 감소증 |
||
|
혈소판 수치가 |
권장 조치 |
|
|
30,000/mcL 미만으로 떨어지는 경우 |
REVLIMID 치료를 중단하고 매주 CBC를 모니터링합니다. |
|
|
최소 30,000/mcL로 회복되는 경우 |
다음으로 낮은 용량으로 REVLIMID를 재개합니다. 1일 2.5mg 미만으로 복용하지 마십시오. |
|
|
이후 30,000/mcL 미만으로 떨어질 때마다 |
REVLIMID 치료를 중단합니다. |
|
|
최소 30,000/mcL로 회복되는 경우 |
다음으로 낮은 용량으로 REVLIMID를 재개합니다. 1일 2.5mg 미만으로 복용하지 마십시오. |
|
|
절대 호중구 수치(ANC) |
||
|
MM에서의 호중구 감소증 |
||
|
호중구 수치가 |
권장 조치 |
|
|
1,000/mcL 미만으로 떨어지는 경우 |
REVLIMID 치료를 중단하고 매주 CBC를 모니터링합니다. |
|
|
최소 1,000/mcL로 회복되고 호중구 감소증이 유일한 독성인 경우 |
REVLIMID를 1일 25mg 또는 초기 시작 용량으로 재개합니다. |
|
|
최소 1,000/mcL로 회복되고 다른 독성이 있는 경우 |
다음으로 낮은 용량으로 REVLIMID를 재개합니다. 1일 2.5mg 미만으로 복용하지 마십시오. |
|
|
이후 1,000/mcL 미만으로 떨어질 때마다 |
REVLIMID 치료를 중단합니다. |
|
|
최소 1,000/mcL로 회복되는 경우 |
다음으로 낮은 용량으로 REVLIMID를 재개합니다. 1일 2.5mg 미만으로 복용하지 마십시오. |
|
자가-HSCT 후 REVLIMID 유지 요법
자가-HSCT 후, 적절한 혈액학적 회복(ANC 최소 1,000/mcL 및/또는 혈소판 수치 최소 75,000/mcL) 후 REVLIMID 유지 요법을 시작하십시오. 권장 REVLIMID 시작 용량은 질병 진행 또는 허용할 수 없는 독성이 나타날 때까지 1일 1회 10mg을 지속적으로 투여하는 것입니다(28일 주기 반복 시 1~28일). 3주기의 유지 요법 후, 내약성이 있는 경우 용량을 1일 1회 15mg으로 증량할 수 있습니다.
MM 치료 중 혈액학적 독성에 대한 용량 조절
아래 표 2에 요약된 대로 용량 수정 지침은 3등급 또는 4등급 호중구 감소증 또는 혈소판 감소증 또는 REVLIMID와 관련된 것으로 판단되는 기타 3등급 또는 4등급 독성을 관리하는 데 권장됩니다.
|
혈소판 수치 |
||
|
MM에서의 혈소판 감소증 |
||
|
혈소판 수치가 |
권장 조치 |
|
|
30,000/mcL 미만으로 떨어지는 경우 |
REVLIMID 치료를 중단하고 매주 CBC를 모니터링합니다. |
|
|
최소 30,000/mcL로 회복되는 경우 |
28일 주기 반복 시 1~28일에 다음으로 낮은 용량의 REVLIMID를 지속적으로 다시 시작합니다. |
|
|
1일 용량 5mg에서 |
REVLIMID 치료를 중단합니다. 28일 주기 중 1~21일에 1일 용량 5mg 미만으로 투여하지 마십시오. |
|
|
최소 30,000/mcL로 회복되는 경우 |
28일 주기 중 1~21일에 1일 용량 5mg의 REVLIMID를 다시 시작합니다. 28일 주기 중 1~21일에 1일 용량 5mg 미만으로 투여하지 마십시오. |
|
|
절대 호중구 수치(ANC) |
||
|
MM에서의 호중구 감소증 |
||
|
호중구 수치가 |
권장 조치 |
|
|
500/mcL 미만으로 떨어지는 경우 |
REVLIMID 치료를 중단하고 매주 CBC를 모니터링합니다. |
|
|
최소 500/mcL로 회복되는 경우 |
28일 주기 반복 시 1~28일에 다음으로 낮은 용량의 REVLIMID를 지속적으로 다시 시작합니다. |
|
|
1일 용량 5mg에서 |
REVLIMID 치료를 중단합니다. 28일 주기 중 1~21일에 1일 용량 5mg 미만으로 투여하지 마십시오. |
|
|
최소 500/mcL로 회복되는 경우 |
28일 주기 중 1~21일에 1일 용량 5mg의 REVLIMID를 다시 시작합니다. 28일 주기 중 1~21일에 1일 용량 5mg 미만으로 투여하지 마십시오. |
|
2.2 골수이형성증후군에 대한 권장 복용량
REVLIMID의 권장 시작 용량은 1일 10mg입니다. 치료는 임상 및 검사 결과에 따라 지속되거나 수정됩니다. 질병이 진행되거나 허용할 수 없는 독성이 나타날 때까지 치료를 계속합니다.
MDS 치료 중 혈액학적 독성에 대한 용량 조절
초기 용량이 10mg이고 혈소판 감소증이 나타나는 환자는 다음과 같이 용량을 조절해야 합니다.
혈소판 수치
MDS에서 1일 10mg으로 치료를 시작한 후 4주 이내에 혈소판 감소증이 발생하는 경우
|
기준치가 100,000/mcL 이상인 경우 |
|
|
혈소판 수치 |
권장 조치 |
|
50,000/mcL 미만으로 감소하는 경우 |
REVLIMID 치료 중단 |
|
50,000/mcL 이상으로 회복되는 경우 |
REVLIMID 1일 5mg으로 재개 |
|
기준치가 100,000/mcL 미만인 경우 |
|
|
혈소판 수치 |
권장 조치 |
|
기준치의 50%로 감소하는 경우 |
REVLIMID 치료 중단 |
|
기준치가 60,000/mcL 이상이고 50,000/mcL 이상으로 회복되는 경우 |
REVLIMID 1일 5mg으로 재개 |
|
기준치가 60,000/mcL 미만이고 30,000/mcL 이상으로 회복되는 경우 |
REVLIMID 1일 5mg으로 재개 |
MDS에서 1일 10mg으로 치료를 시작한 후 4주 후에 혈소판 감소증이 발생하는 경우
| 혈소판 수치 | 권장 조치 |
|---|---|
|
30,000/mcL 미만으로 감소하거나 혈소판 수혈을 받고 50,000/mcL 미만으로 감소하는 경우 |
REVLIMID 치료 중단 |
|
30,000/mcL 이상으로 회복되는 경우(지혈 장애 없음) |
REVLIMID 1일 5mg으로 재개 |
1일 5mg 용량에서 혈소판 감소증이 나타나는 환자는 다음과 같이 용량을 조절해야 합니다.
MDS에서 1일 5mg으로 치료하는 동안 혈소판 감소증이 발생하는 경우
| 혈소판 수치 | 권장 조치 |
|---|---|
|
30,000/mcL 미만으로 감소하거나 혈소판 수혈을 받고 50,000/mcL 미만으로 감소하는 경우 |
REVLIMID 치료 중단 |
|
30,000/mcL 이상으로 회복되는 경우(지혈 장애 없음) |
REVLIMID 1일 2.5mg으로 재개 |
초기 용량이 10mg이고 호중구 감소증이 나타나는 환자는 다음과 같이 용량을 조절해야 합니다.
절대 호중구 수치(ANC)
MDS에서 1일 10mg으로 치료를 시작한 후 4주 이내에 호중구 감소증이 발생하는 경우
|
기준치 ANC가 1,000/mcL 이상인 경우 |
|
|
호중구 수치 |
권장 조치 |
|
750/mcL 미만으로 감소하는 경우 |
REVLIMID 치료 중단 |
|
1,000/mcL 이상으로 회복되는 경우 |
REVLIMID 1일 5mg으로 재개 |
|
기준치 ANC가 1,000/mcL 미만인 경우 |
|
|
호중구 수치 |
권장 조치 |
|
500/mcL 미만으로 감소하는 경우 |
REVLIMID 치료 중단 |
|
500/mcL 이상으로 회복되는 경우 |
REVLIMID 1일 5mg으로 재개 |
MDS에서 10mg 용량으로 매일 복용하는 치료를 시작한 지 4주 후에 호중구감소증이 발생하는 경우
| 호중구 수치 | 권장 조치 |
|---|---|
|
최소 7일 동안 500/mcL 미만으로 감소하거나 500/mcL 미만으로 감소하면서 열(최소 38.5°C)이 나는 경우 |
REVLIMID 치료 중단 |
|
최소 500/mcL로 회복 |
REVLIMID를 5mg 용량으로 매일 복용 재개 |
5mg 용량으로 매일 복용하는 동안 호중구감소증이 발생하는 환자는 다음과 같이 용량을 조절해야 합니다.
MDS에서 5mg 용량으로 매일 치료하는 동안 호중구감소증이 발생하는 경우
| 호중구 수치 | 권장 조치 |
|---|---|
|
최소 7일 동안 500/mcL 미만으로 감소하거나 500/mcL 미만으로 감소하면서 열(최소 38.5°C)이 나는 경우 |
REVLIMID 치료 중단 |
|
최소 500/mcL로 회복 |
REVLIMID를 2.5mg 용량으로 매일 복용 재개 |
2.3 재발성 또는 불응성 외투 세포 림프종에 대한 권장 복용량
재발성 또는 불응성 외투 세포 림프종에 대한 REVLIMID의 권장 시작 용량은 28일 주기로 반복하여 1~21일에 25mg/일을 경구 복용하는 것입니다. 질병이 진행되거나 허용할 수 없는 독성이 나타날 때까지 치료를 계속해야 합니다.
임상 및 검사 결과에 따라 치료를 계속하거나, 수정하거나, 중단합니다.
MCL 치료 중 혈액학적 독성에 대한 용량 조절
3등급 또는 4등급 호중구감소증이나 혈소판감소증 또는 REVLIMID와 관련된 것으로 간주되는 기타 3등급 또는 4등급 독성을 관리하기 위해 아래에 요약된 용량 수정 지침을 따르는 것이 좋습니다.
2.4 여포형 림프종 또는 변연대 림프종에 대한 권장 복용량
REVLIMID의 권장 시작 용량은 리툭시맙 제품과 병용하여 28일 주기로 최대 12회 주기 동안 1-21일에 1일 1회 20mg을 경구 투여합니다. AUGMENT 임상시험의 특정 리툭시맙 용량은 14.4절을 참조하십시오. 리툭시맙으로 인한 독성에 대한 용량 조절은 제품 허가 정보를 참조하십시오.
FL 또는 MZL 치료 중 혈액학적 독성에 대한 용량 조절
3등급 또는 4등급 호중구 감소증 또는 혈소판 감소증 또는 REVLIMID와 관련된 것으로 판단되는 기타 3등급 또는 4등급 독성을 관리하기 위해 아래에 요약된 용량 수정 지침을 따르는 것이 좋습니다.
혈소판 수치
FL 또는 MZL 치료 중 혈소판 감소증
| 혈소판 수치 | 권장 조치 |
|---|---|
|
50,000/mcL 미만으로 떨어지는 경우 |
REVLIMID 치료를 중단하고 매주 CBC를 모니터링합니다. |
|
최소 50,000/mcL로 회복되는 경우 |
환자의 시작 용량이 20mg/일인 경우 이전 용량보다 5mg 적은 용량으로 REVLIMID를 재개합니다. 1일 5mg 미만으로 투여하지 마십시오. |
절대 호중구 수치(ANC)
FL 또는 MZL 치료 중 호중구 감소증
| 호중구 수치 | 권장 조치 |
|---|---|
|
최소 7일 동안 1,000/mcL 미만으로 떨어지는 경우 |
REVLIMID 치료를 중단하고 매주 CBC를 모니터링합니다. |
|
최소 1,000/mcL로 회복되는 경우 |
환자의 시작 용량이 20mg/일인 경우 이전 용량보다 5mg 적은 용량으로 REVLIMID를 재개합니다. 1일 5mg 미만으로 투여하지 마십시오. |
2.5 비혈액학적 이상반응에 대한 용량 수정
REVLIMID와 관련된 것으로 판단되는 3/4등급 비혈액학적 독성의 경우 치료를 중단하고 독성이 2등급 이하로 해결되면 의사의 재량에 따라 다음으로 낮은 용량 수준에서 재개합니다.
혈관부종, 아나필락시스, 4등급 발진, 피부 박리, 수포 또는 기타 심각한 피부 반응이 나타나는 경우 REVLIMID를 영구적으로 중단합니다. [경고 및 주의사항 (5.9, 5.15) 참조].
2.6 신장애 환자에 대한 권장 복용량
신장애 환자에 대한 용량 권장 사항은 다음 표에 나와 있습니다. [임상 약리학 (12.3) 참조].
|
신장 기능 |
MM 및 MCL에 대한 REVLIMID 병용 요법 용량 |
FL 및 MZL에 대한 REVLIMID 병용 요법 용량 |
MM 및 MDS에 대한 자가 조혈모세포 이식 후 REVLIMID 유지 요법 용량 |
|
CLcr 30~60mL/min |
1일 1회 10mg |
1일 1회 10mg |
1일 1회 5mg |
|
CLcr 30mL/min 미만(투석 불필요) |
격일로 15mg |
1일 1회 5mg |
1일 1회 2.5mg |
|
CLcr 30mL/min 미만(투석 필요) |
1일 1회 5mg. 투석을 받는 날에는 투석 후에 용량을 투여합니다. |
1일 1회 5mg. 투석을 받는 날에는 투석 후에 용량을 투여합니다. |
1일 1회 2.5mg. 투석을 받는 날에는 투석 후에 용량을 투여합니다. |
REVLIMID 병용 요법, MM: CLcr이 30~60mL/min인 경우, 용량 제한 독성 없이 레날리도마이드 10mg을 환자가 용인하는 경우 2주기 후에 용량을 15mg까지 늘리는 것을 고려하십시오.
MM, MCL 및 MDS에 대한 자가-HSCT 후 REVLIMID 유지 요법: 개별 환자 치료 내성에 따라 후속 REVLIMID 용량 증가 또는 감소를 기준으로 합니다 [용량 및 투여(2.1– 2.3) 참조].
2.7 투여
환자에게 REVLIMID를 매일 거의 같은 시간에 음식과 함께 또는 음식 없이 경구로 복용하도록 조언하십시오. 환자에게 REVLIMID 캡슐을 물과 함께 통째로 삼키고 열거나 쪼개거나 씹지 않도록 조언하십시오.
3 제형 및 함량
캡슐:
- •
- 2.5 mg, 흰색 및 청록색 불투명 경질 캡슐, 한쪽에는 “REV”가, 다른 한쪽에는 “2.5 mg”가 검은색 잉크로 인쇄되어 있음
- •
- 5 mg, 흰색 불투명 캡슐, 한쪽에는 “REV”가, 다른 한쪽에는 “5 mg”가 검은색 잉크로 인쇄되어 있음
- •
- 10 mg, 파란색/녹색 및 옅은 노란색 불투명 캡슐, 한쪽에는 “REV”가, 다른 한쪽에는 “10 mg”가 검은색 잉크로 인쇄되어 있음
- •
- 15 mg, 파우더 블루 및 흰색 불투명 캡슐, 한쪽에는 “REV”가, 다른 한쪽에는 “15 mg”가 검은색 잉크로 인쇄되어 있음
- •
- 20 mg, 파우더 블루 및 청록색 불투명 경질 캡슐, 한쪽에는 “REV”가, 다른 한쪽에는 “20 mg”가 검은색 잉크로 인쇄되어 있음
- •
- 25 mg, 흰색 불투명 캡슐, 한쪽에는 “REV”가, 다른 한쪽에는 “25 mg”가 검은색 잉크로 인쇄되어 있음
4 금기 사항
4.1 임신
임신한 여성에게 REVLIMID를 투여하면 태아에게 해를 끼칠 수 있습니다. 레날리도마이드를 기관 형성기에 투여한 원숭이의 자손에게 사지 기형이 관찰되었습니다. 이러한 효과는 시험된 모든 용량에서 관찰되었습니다. 이러한 발달 원숭이 연구 결과와 알려진 인간 기형 유발 물질인 탈리도마이드와 레날리도마이드의 구조적 유사성으로 인해 레날리도마이드는 임신한 여성에게 금기입니다 [경고 참조]. 임신 중에 이 약을 사용하거나 이 약을 복용하는 동안 임신이 발생하면 환자에게 태아에 대한 잠재적 위험을 알려야 합니다 [경고 및 주의 사항 (5.1, 5.2), 특수 집단에서의 사용 (8.1, 8.3) 참조].
4.2 심각한 과민 반응
REVLIMID는 레날리도마이드에 대한 심각한 과민 반응(예: 안지오에데마, 스티븐스-존슨 증후군, 독성 표피 괴사)을 보인 환자에게 금기입니다 [경고 및 주의 사항 (5.9, 5.15) 참조].
5. 경고 및 주의 사항
5.1 태아 독성
REVLIMID는 탈리도마이드 유사체이며 임신 중 사용이 금지되어 있습니다. 탈리도마이드는 생명을 위협하는 인간의 선천적 기형이나 태아 사망을 유발하는 것으로 알려진 인간 기형 유발 물질입니다. [특정 인구 집단에서의 사용 (8.1) 참조]. 원숭이를 대상으로 한 태아 발달 연구에 따르면, 임신 중 약물을 투여받은 암컷 원숭이의 새끼에게서 탈리도마이드 노출 후 인간에게서 관찰된 선천적 기형과 유사한 기형이 발생했습니다.
REVLIMID는 Lenalidomide REMS 프로그램을 통해서만 제공됩니다. [경고 및 주의 사항 (5.2) 참조].
생식 가능 여성
생식 가능 여성은 REVLIMID 치료를 시작하기 최소 4주 전, 치료 중, 투약 중단 기간 동안, 그리고 치료 종료 후 최소 4주 동안 임신을 피해야 합니다.
여성은 REVLIMID 치료를 시작하기 4주 전부터 치료 중, 투약 중단 기간 동안, 그리고 REVLIMID 치료 중단 후 4주 동안 지속적으로 이성애적 성관계를 삼가거나 두 가지 신뢰할 수 있는 피임 방법을 사용해야 합니다.
치료를 시작하기 전에 두 번의 음성 임신 검사를 받아야 합니다. 첫 번째 검사는 치료 시작 10-14일 이내에, 두 번째 검사는 REVLIMID 치료 처방 24시간 이내에 실시해야 하며, 그 후 첫 달에는 매주, 그 후에는 정기적인 월경 주기를 가진 여성의 경우 매월, 불규칙적인 월경 주기를 가진 여성의 경우 2주마다 실시해야 합니다. [특정 인구 집단에서의 사용 (8.3) 참조].
남성
레날리도마이드는 약물을 복용하는 환자의 정액에서 발견됩니다. 따라서 남성은 REVLIMID를 복용하는 동안과 REVLIMID 복용 중단 후 최대 4주 동안, 성공적인 정관 수술을 받았더라도 생식 가능 여성과의 성관계 시에는 항상 라텍스 또는 합성 콘돔을 사용해야 합니다. REVLIMID를 복용하는 남성 환자는 REVLIMID 복용 중단 후 최대 4주 동안 정자를 기증해서는 안 됩니다. [특정 인구 집단에서의 사용 (8.3) 참조].
5.2 Lenalidomide REMS 프로그램
태아에 대한 위험 때문에 [경고 및 주의 사항 (5.1) 참조]. REVLIMID는 위험 평가 및 완화 전략 (REMS)인 Lenalidomide REMS 프로그램에 따라 제한된 프로그램을 통해서만 제공됩니다.
Lenalidomide REMS 프로그램의 필수 구성 요소는 다음과 같습니다.
- •
- 처방자는 REMS 요구 사항에 등록하고 준수하여 Lenalidomide REMS 프로그램에 인증을 받아야 합니다.
- •
- 환자는 환자-의사 계약서에 서명하고 REMS 요구 사항을 준수해야 합니다. 특히 임신하지 않은 생식 가능 여성 환자는 임신 검사 및 피임 요구 사항을 준수해야 합니다. [특정 인구 집단에서의 사용 (8.3) 참조]. 남성은 피임 요구 사항을 준수해야 합니다. [특정 인구 집단에서의 사용 (8.3) 참조].
- •
- 약국은 Lenalidomide REMS 프로그램에 인증을 받아야 하며, REVLIMID를 받을 자격이 있는 환자에게만 약을 조제하고 REMS 요구 사항을 준수해야 합니다.
Lenalidomide REMS 프로그램에 대한 자세한 내용은 www.lenalidomiderems.com 또는 전화 1-888-423-5436으로 문의하십시오.
5.3 혈액학적 독성
REVLIMID는 심각한 호중구 감소증과 혈소판 감소증을 유발할 수 있습니다. 호중구 감소증이 있는 환자는 감염 징후를 모니터링하십시오. 환자에게 출혈이나 멍, 특히 출혈 위험을 증가시킬 수 있는 동반 약물을 사용하는 경우 출혈이나 멍을 주의하도록 조언하십시오. REVLIMID를 복용하는 환자는 아래에 설명된 대로 정기적으로 완전 혈액 검사를 받아야 합니다. [투약 및 투여 (2.1, 2.2, 2.3) 참조].
덱사메타손과 병용하여 REVLIMID를 복용하는 환자 또는 MM에 대한 REVLIMID 유지 요법을 받는 환자의 경우 첫 2 사이클 동안 매 7일(매주), 3 사이클 1일차와 15일차, 그 후 매 28일(4주)마다 완전 혈액 검사 (CBC)를 모니터링하십시오. 투약 중단 및/또는 투약 감량이 필요할 수 있습니다. [투약 및 투여 (2.1) 참조]. MM 유지 요법 임상 시험에서 REVLIMID 치료를 받은 환자의 최대 59%에서 3등급 또는 4등급 호중구 감소증이 보고되었고, REVLIMID 치료를 받은 환자의 최대 38%에서 3등급 또는 4등급 혈소판 감소증이 보고되었습니다. [부작용 (6.1) 참조].
REVLIMID를 복용하는 MDS 환자의 경우, 처음 8주 동안은 매주, 그 이후에는 최소한 매달 완전 혈액 검사(CBC)를 모니터링하십시오. MDS 연구에 등록된 환자의 80%에서 3등급 또는 4등급 혈액학적 독성이 관찰되었습니다. 3등급 또는 4등급 호중구 감소증이 발생한 환자의 48%에서 발병까지의 중간 시간은 42일(범위, 14-411일)이었고, 문서화된 회복까지의 중간 시간은 17일(범위, 2-170일)이었습니다. 3등급 또는 4등급 혈소판 감소증이 발생한 환자의 54%에서 발병까지의 중간 시간은 28일(범위, 8-290일)이었고, 문서화된 회복까지의 중간 시간은 22일(범위, 5-224일)이었습니다 [경고 사항 및 투약 및 투여(2.2) 참조].
REVLIMID를 복용하는 MCL 환자의 경우, 첫 번째 사이클(28일) 동안은 매주, 2-4 사이클 동안은 2주마다, 그 이후에는 매달 완전 혈액 검사(CBC)를 모니터링하십시오. 환자는 투약 중단 및/또는 투약 감량이 필요할 수 있습니다. MCL 시험에서 환자의 43%에서 3등급 또는 4등급 호중구 감소증이 보고되었습니다. 환자의 28%에서 3등급 또는 4등급 혈소판 감소증이 보고되었습니다.
REVLIMID를 복용하는 FL 또는 MZL 환자의 경우, 1사이클(28일)의 처음 3주 동안은 매주, 2-4 사이클 동안은 2주마다, 그 이후에는 매달 완전 혈액 검사(CBC)를 모니터링하십시오. 환자는 투약 중단 및/또는 투약 감량이 필요할 수 있습니다. AUGMENT 및 MAGNIFY 시험에서 REVLIMID/리툭시맙 군 환자의 각각 50% 및 33%에서 3등급 또는 4등급 호중구 감소증이 보고되었습니다. REVLIMID/리툭시맙 군 환자의 각각 2% 및 8%에서 3등급 또는 4등급 혈소판 감소증이 보고되었습니다 [유해 반응(6.1) 참조].
5.4 정맥 및 동맥 색전증
REVLIMID로 치료받는 환자의 경우 정맥 색전증(VTE [심부 정맥 혈전증 및 폐색전증]) 및 동맥 색전증(ATE, 심근 경색 및 뇌졸중)이 증가합니다.
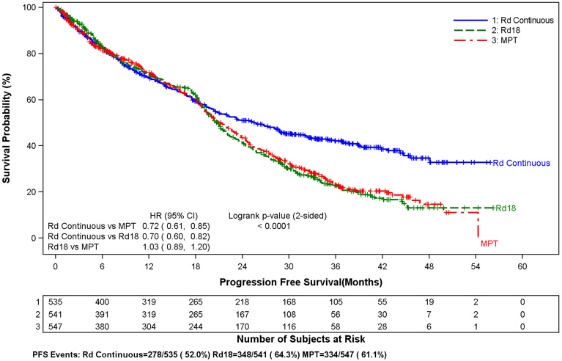
최소한 1회 이상의 사전 치료를 받은 MM 환자의 경우, REVLIMID 및 덱사메타손 치료를 받은 환자는 위약 및 덱사메타손 군(3.1% 및 0.9%)에 비해 임상 시험에서 항응고제 치료를 다양하게 사용하여 DVT(7.4%) 및 PE(3.7%) 위험이 유의하게 증가했습니다. 거의 모든 환자가 항혈전증 예방을 받은 새로 진단된 다발성 골수종(NDMM) 연구에서, Rd 연속, Rd18 및 MPT 군에서 각각 심각한 유해 반응으로 DVT가 보고되었습니다(각각 3.6%, 2.0% 및 1.7%). Rd 연속, Rd18 및 MPT 군에서 심각한 유해 반응으로 PE의 빈도는 유사했습니다(각각 3.8%, 2.8% 및 3.7%) [경고 사항 및 유해 반응(6.1) 참조].
최소한 1회 이상의 사전 치료를 받은 MM 환자의 경우, REVLIMID 및 덱사메타손 치료를 받은 환자는 위약 및 덱사메타손(0.6% 및 0.9%)으로 치료받은 환자에 비해 임상 시험에서 심근 경색(1.7%) 및 뇌졸중(CVA)(2.3%)이 증가했습니다. NDMM 연구에서, Rd 연속, Rd18 및 MPT 군에서 각각 심각한 유해 반응으로 심근 경색(급성 포함)이 보고되었습니다(각각 2.3%, 0.6% 및 1.1%). Rd 연속, Rd18 및 MPT 군에서 심각한 유해 반응으로 CVA의 빈도는 유사했습니다(각각 0.8%, 0.6% 및 0.6%) [유해 반응(6.1) 참조].
이전 혈전증을 포함한 알려진 위험 요인이 있는 환자는 위험이 더 클 수 있으며, 모든 수정 가능한 요인(예: 고지혈증, 고혈압, 흡연)을 최소화하기 위해 조치를 취해야 합니다.
동시 혈전증 예방을 사용하지 않은 대조군 임상 시험에서, REVLIMID 및 덱사메타손으로 치료받은 난치성 및 재발성 MM 환자의 경우 전체 혈전증 사건(표준화된 MedDRA 쿼리 색전증 및 혈전증 사건)이 21.5% 발생한 반면, 위약 및 덱사메타손으로 치료받은 환자의 경우 혈전증이 8.3% 발생했습니다. 첫 번째 혈전증 사건까지의 중간 시간은 2.8개월이었습니다. 거의 모든 환자가 항혈전증 예방을 받은 NDMM 연구에서, 결합된 Rd 연속 및 Rd18 군 환자의 경우 전체 혈전증 사건의 빈도가 17.4%였고, MPT 군의 경우 11.6%였습니다. 결합된 Rd 연속 및 Rd18 군에서 첫 번째 혈전증 사건까지의 중간 시간은 4.3개월이었습니다.
AUGMENT 시험에서, FL 또는 MZL 환자의 경우 REVLIMID/리툭시맙 군에서 VTE(DVT 및 PE 포함) 발생률은 3.4%였습니다 [유해 반응(6.1) 참조]. AUGMENT 시험에서, FL 또는 MZL 환자의 경우 REVLIMID/리툭시맙 군에서 ATE(MI 포함) 발생률은 0.6%였습니다 [유해 반응(6.1) 참조].
혈전증 예방이 권장됩니다. 혈전증 예방 요법은 환자의 기저 위험 평가를 기반으로 해야 합니다. 환자에게 혈전증 사건을 시사하는 징후와 증상을 즉시 보고하도록 지시하십시오. ESA 및 에스트로겐은 혈전증 위험을 더욱 증가시킬 수 있으며, REVLIMID를 투여받는 환자의 경우 이러한 약물의 사용은 이점과 위험을 고려하여 결정해야 합니다 [약물 상호 작용(7.2) 참조].
5.5 CLL 환자의 사망률 증가
만성 림프구 백혈병 환자의 1차 치료에서 전향적 무작위(1:1) 임상 시험에서, 단독 REVLIMID 치료는 단독 클로람부실에 비해 사망 위험을 증가시켰습니다. 중간 분석에서, REVLIMID 치료 군의 210명 환자 중 34명이 사망한 반면, 클로람부실 치료 군의 211명 환자 중 18명이 사망했으며, 전체 생존율에 대한 위험 비율은 1.92[95% CI: 1.08 – 3.41]로, 사망 위험이 92% 증가한 것과 일치했습니다. 이 시험은 2013년 7월에 안전성 문제로 중단되었습니다.
심방 세동, 심근 경색 및 심부전을 포함한 심각한 심혈관계 반응이 REVLIMID 치료 군에서 더 자주 발생했습니다. REVLIMID는 CLL에 대해 통제된 임상 시험 외부에서 사용하도록 허가되지 않았으며 권장되지 않습니다.
5.6 이차 악성 종양
REVLIMID를 투여받은 MM 환자를 대상으로 한 임상 시험에서, 특히 AML 및 MDS를 포함한 혈액학적 및 고형 종양 이차 악성 종양(SPM)이 증가한 것으로 관찰되었습니다. 경구 멜팔란과 함께 REVLIMID를 투여받은 NDMM 환자의 경우, 멜팔란만 투여받은 환자(1.3%)에 비해 AML 및 MDS를 포함한 혈액학적 SPM이 5.3% 증가했습니다. 덱사메타손과 함께 멜팔란 없이 REVLIMID를 투여받은 NDMM 환자의 경우 AML 및 MDS 사례의 빈도는 0.4%였습니다.
고용량 정맥 주입 멜팔란 및 자가 HSCT 후 REVLIMID 유지 요법을 받은 환자에서 혈액학적 SPM은 위약군의 3.3%에 비해 7.5%의 환자에서 발생했습니다. 혈액학적 및 고형 종양(편평 세포 암종 및 기저 세포 암종 제외) SPM은 91.5개월의 중앙 추적 관찰 기간 동안 위약군의 8.8%에 비해 14.9%였습니다. 비흑색종 피부암 SPM(편평 세포 암종 및 기저 세포 암종 포함)은 REVLIMID 유지 요법을 받은 환자의 3.9%에서 발생한 반면, 위약군에서는 2.6%에서 발생했습니다.
REVLIMID/덱사메타손으로 재발 또는 불응성 MM을 치료받은 환자에서 혈액학적 및 고형 종양(편평 세포 암종 및 기저 세포 암종 제외) SPM은 덱사메타손 단독 투여군의 0.6%에 비해 2.3%였습니다. 비흑색종 피부암 SPM(편평 세포 암종 및 기저 세포 암종 포함)은 REVLIMID/덱사메타손을 투여받은 환자의 3.1%에서 발생한 반면, 덱사메타손 단독 투여군에서는 0.6%에서 발생했습니다.
질병 진행까지 REVLIMID 함유 요법을 받은 환자는 고정 기간 REVLIMID 함유군에서 치료받은 환자보다 침윤성 SPM 발생률이 높지 않았습니다. 환자의 이차 악성 종양 발생 여부를 모니터링하십시오. REVLIMID 치료를 고려할 때 REVLIMID의 잠재적 이점과 이차 악성 종양의 위험을 모두 고려하십시오.
REVLIMID/리툭시맙 요법을 받은 FL 또는 MZL 환자를 대상으로 한 AUGMENT 시험에서 혈액학적 및 고형 종양 SPM, 특히 AML이 관찰되었습니다. AUGMENT 시험에서 AML의 혈액학적 SPM은 REVLIMID/리툭시맙 요법을 받은 FL 또는 MZL 환자의 0.6%에서 발생했습니다. 혈액학적 및 고형 종양 SPM(비흑색종 피부암 제외)의 발생률은 29.8개월(범위 0.5~51.3개월)의 중앙 추적 관찰 기간 동안 REVLIMID/리툭시맙군에서 1.7%였습니다. [부작용(6.1) 참조]. 환자의 이차 악성 종양 발생 여부를 모니터링하십시오. REVLIMID 치료를 고려할 때 REVLIMID의 잠재적 이점과 이차 악성 종양의 위험을 모두 고려하십시오.
5.7 탈리도마이드 유사체 및 덱사메타손에 펨브롤리주맙을 추가했을 때 MM 환자의 사망률 증가
MM 환자를 대상으로 한 두 건의 무작위 배정 임상 시험에서 탈리도마이드 유사체와 덱사메타손에 펨브롤리주맙을 추가했을 때 사망률이 증가했습니다. PD-1 또는 PD-L1 차단 항체가 표시되지 않은 용도로 탈리도마이드 유사체와 덱사메타손과 함께 PD-1 또는 PD-L1 차단 항체로 MM 환자를 치료하는 것은 통제된 임상 시험 외부에서는 권장되지 않습니다.
5.8 간 독성
덱사메타손과 병용하여 REVLIMID로 치료받은 환자에서 치명적인 경우를 포함한 간부전이 발생했습니다. 임상 시험에서 환자의 15%가 간 독성(간세포, 담즙 정체 및 혼합 특징)을 경험했습니다. MM 환자의 2%와 골수 이형성 증후군 환자의 1%가 심각한 간 독성 사건을 경험했습니다. 약물 유발성 간 독성의 기전은 알려져 있지 않습니다. 기존의 바이러스성 간 질환, 기준선 간 효소 상승 및 동반 약물이 위험 요인이 될 수 있습니다. 간 효소를 주기적으로 모니터링하십시오. 간 효소 상승 시 REVLIMID를 중단하십시오. 기준선 값으로 돌아온 후에는 더 낮은 용량으로 치료를 고려할 수 있습니다.
5.9 심각한 피부 반응
스티븐스-존슨 증후군(SJS), 독성 표피 괴사(TEN) 및 약물 반응으로 인한 호산구 증가와 전신 증상(DRESS)을 포함한 심각한 피부 반응이 보고되었습니다. DRESS는 피부 반응(발진 또는 박탈성 피부염과 같은), 호산구 증가, 발열 및/또는 림프절 병증과 함께 간염, 신염, 폐렴, 심근염 및/또는 심낭염과 같은 전신 합병증이 나타날 수 있습니다. 이러한 사건은 치명적일 수 있습니다. 탈리도마이드 치료와 관련하여 4등급 발진 병력이 있는 환자는 REVLIMID를 투여받아서는 안 됩니다. 2~3등급 피부 발진의 경우 REVLIMID 중단 또는 중단을 고려하십시오. 4등급 발진, 박탈성 또는 수포성 발진 또는 SJS, TEN 또는 DRESS와 같은 다른 심각한 피부 반응의 경우 REVLIMID를 영구적으로 중단하십시오. [투여량 및 투여(2.5) 참조].
5.10 종양 용해 증후군
REVLIMID 치료 중 종양 용해 증후군(TLS)의 치명적인 사례가 보고되었습니다. TLS 위험이 있는 환자는 치료 전에 종양 부담이 높은 환자입니다. 위험이 있는 환자를 면밀히 모니터링하고 적절한 예방 조치를 취하십시오. FL 또는 MZL 환자를 대상으로 한 AUGMENT 시험에서 TLS는 REVLIMID/리툭시맙군에서 2명의 환자(1.1%)에게 발생했습니다. TLS는 REVLIMID/리툭시맙 유도 기간 동안 MAGNIFY 시험에서 1명의 환자(0.5%)에게 발생했습니다. 이 사건은 심각한 3등급 부작용이었습니다.
5.11 종양 발적 반응
CLL 및 림프종에 대한 REVLIMID의 연구적 사용 중에 치명적인 반응을 포함한 종양 발적 반응(TFR)이 발생했으며, 이는 압통이 있는 림프절 팽창, 저열, 통증 및 발진을 특징으로 합니다. REVLIMID는 CLL에 대해 통제된 임상 시험 외부에서는 표시되지 않으며 사용을 권장하지 않습니다.
MCL, FL 또는 MZL 환자의 경우 TFR에 대한 모니터링 및 평가를 권장합니다. 종양 발적 반응은 질병 진행(PD)과 유사할 수 있습니다.
MCL 시험에서 134명 중 13명(10%)의 피험자가 TFR을 경험했습니다. 모든 보고는 심각도가 1등급 또는 2등급이었습니다. 모든 사건은 1주기에서 발생했으며 한 환자는 11주기에서 다시 TFR을 경험했습니다. FL 또는 MZL 환자를 대상으로 한 AUGMENT 시험에서 TFR은 리툭시맙군의 REVLIMID에서 176명 중 19명(10.8%)의 환자에게 보고되었습니다. REVLIMID/리툭시맙군에서 한 환자가 3등급 TFR을 경험했습니다. MAGNIFY 시험에서 222명 중 9명(4.1%)의 환자가 TFR을 경험했습니다. 모든 보고는 심각도가 1등급 또는 2등급이었으며 1건의 사건이 심각한 것으로 간주되었습니다. 별도의 MCL 2상 시험에서 TFR 한 건이 치명적인 결과를 초래했습니다.
의사의 재량에 따라 1등급 및 2등급 TFR이 있는 환자는 REVLIMID를 중단하거나 수정하지 않고 계속 투여할 수 있습니다. 1등급 및 2등급 TFR이 있는 환자는 TFR 증상 관리를 위해 코르티코스테로이드, 비스테로이드성 항염증제(NSAID) 및/또는 마약성 진통제로 치료할 수도 있습니다. 3등급 또는 4등급 TFR이 있는 환자의 경우 TFR이 1등급 이하로 해결될 때까지 REVLIMID 치료를 중단하는 것이 좋습니다. 3등급 또는 4등급 TFR이 있는 환자는 1등급 및 2등급 TFR 치료 지침에 따라 증상 관리를 위해 치료할 수 있습니다.
5.12 줄기세포 동원 장애
REVLIMID 치료 (> 4 사이클) 후 수집된 CD34+ 세포 수 감소가 보고되었습니다. 자가 조혈모세포 이식 후보 환자의 경우, 줄기세포 수집 시기를 최적화하기 위해 치료 초기에 이식 센터로 의뢰해야 합니다. REVLIMID 함유 치료를 4 사이클 이상 받았거나 G-CSF 단독으로 CD 34+ 세포 수가 충분하지 않은 환자의 경우, G-CSF와 사이클로포스파미드 병용 또는 G-CSF와 CXCR4 억제제 병용을 고려할 수 있습니다.
5.14 MCL 환자의 조기 사망
또 다른 MCL 연구에서 REVLIMID군에서 12.9%, 대조군에서 7.1%로 조기 사망(20주 이내)이 증가했습니다. 탐색적 다변량 분석에서 조기 사망의 위험 요인으로는 종양 부담이 높은 경우, 진단 시 MIPI 점수, 기준선 백혈구 수가 높은 경우(≥ 10 x 109/L)가 있습니다.
5.15 과민 반응
REVLIMID에 대한 과민 반응, 혈관 부종, 아나필락시스 및 아나필락시스 반응이 보고되었습니다. 혈관 부종 및 아나필락시스의 경우 REVLIMID를 영구적으로 중단하십시오 [투여 및 관리 (2.2) 참조].
6 부작용
다음 임상적으로 중요한 부작용은 처방 정보의 다른 섹션에 자세히 설명되어 있습니다.
- o
- 태아 독성 [경고, 경고 및 주의 사항 (5.1, 5.2)]
- o
- 혈액학적 독성 [경고, 경고 및 주의 사항 (5.3)]
- o
- 정맥 및 동맥 색전증 [경고, 경고 및 주의 사항 (5.4)]
- o
- CLL 환자의 사망률 증가 [경고 및 주의 사항 (5.5)]
- o
- 제2차 원발성 악성 종양 [경고 및 주의 사항 (5.6)]
- o
- 탈리도마이드 유사체 및 덱사메타손에 펨브롤리주맙을 추가했을 때 MM 환자의 사망률 증가 [경고 및 주의 사항 (5.7)]
- o
- 간 독성 [경고 및 주의 사항 (5.8)]
- o
- 중증 피부 반응[경고 및 주의 사항 (5.9)]
- o
- 종양 용해 증후군 [경고 및 주의 사항 (5.10)]
- o
- 종양 발적 반응 [경고 및 주의 사항 (5.11)]
- o
- 손상된 줄기 세포 동원 [경고 및 주의 사항 (5.12)]
- o
- 갑상선 질환 [경고 및 주의 사항 (5.13)]
- o
- MCL 환자의 조기 사망 [경고 및 주의 사항 (5.14)]
- o
- 과민 반응 [경고 및 주의 사항 (5.15)]
6.1 임상 시험 경험
임상 시험은 매우 다양한 조건에서 수행되므로 약물의 임상 시험에서 관찰된 부작용 발생률을 다른 약물의 임상 시험에서 관찰된 발생률과 직접 비교할 수 없으며 실제로 관찰된 발생률을 반영하지 않을 수 있습니다.
새로 진단된 MM – REVLIMID 병용 요법:
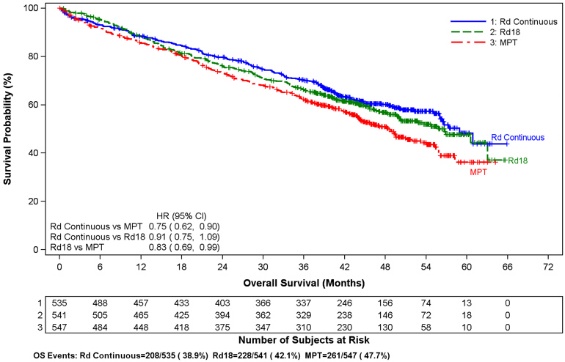
데이터는 1613명의 환자를 대상으로 한 대규모 3상 연구에서 평가되었으며, 이 환자들은 REVLIMID와 저용량 덱사메타손 (Rd)을 2가지 다른 기간 동안 (즉, 질병 진행까지 [Arm Rd Continuous; N=532] 또는 최대 18개의 28일 주기 [72주, Arm Rd18; N=540] 또는 멜팔란, 프레드니손 및 탈리도마이드 (Arm MPT; N=541)를 최대 12개의 42일 주기 (72주) 동안 투여받았습니다. Rd Continuous 군의 중간 치료 기간은 80.2주 (범위 0.7~246.7) 또는 18.4개월 (범위 0.16~56.7)이었습니다.
일반적으로 가장 흔하게 보고된 부작용은 Arm Rd Continuous와 Arm Rd18에서 비슷했으며 설사, 빈혈, 변비, 말초 부종, 호중구 감소증, 피로, 요통, 메스꺼움, 무력증 및 불면증이 포함되었습니다. 가장 흔하게 보고된 3등급 또는 4등급 반응에는 호중구 감소증, 빈혈, 혈소판 감소증, 폐렴, 무력증, 피로, 요통, 저칼륨혈증, 발진, 백내장, 림프구 감소증, 호흡 곤란, DVT, 고혈당 및 백혈구 감소증이 포함되었습니다. 감염의 가장 높은 빈도는 Arm MPT (56%)에 비해 Arm Rd Continuous (75%)에서 발생했습니다. Arm Rd Continuous에서 Arm MPT 또는 Rd18보다 3등급 및 4등급 감염 및 심각한 부작용이 더 많았습니다.
Rd Continuous 군에서 REVLIMID 투여 중단으로 이어진 가장 흔한 부작용은 감염 사건 (28.8%)이었습니다. 전반적으로 REVLIMID의 첫 번째 투여 중단까지의 중간 시간은 7주였습니다. Rd Continuous 군에서 REVLIMID 용량 감소로 이어진 가장 흔한 부작용은 혈액학적 사건 (10.7%)이었습니다. 전반적으로 REVLIMID의 첫 번째 용량 감소까지의 중간 시간은 16주였습니다. Rd Continuous 군에서 REVLIMID 투여 중단으로 이어진 가장 흔한 부작용은 감염 사건 (3.4%)이었습니다.
두 Rd 군 모두에서 부작용 발생 빈도는 일반적으로 치료 시작 후 처음 6개월 동안 가장 높았고, 그 후 시간이 지남에 따라 빈도가 감소하거나 치료 전반에 걸쳐 안정적으로 유지되었습니다. 백내장은 예외였습니다. 백내장 발생 빈도는 시간이 지남에 따라 증가하여 처음 6개월 동안 0.7%였고 Rd Continuous로 치료한 지 2년 후에는 최대 9.6%에 달했습니다.
표 4는 Rd Continuous, Rd18 및 MPT 치료 군에 대해 보고된 부작용을 요약합니다.
| 참고: 이상반응이 여러 번 발생한 경우 해당 신체계통/이상반응에 대해서는 한 번만 계산합니다. a Rd Continuous 또는 Rd18 군에서 대상자의 최소 5%에서 발생한 모든 치료 관련 이상반응 및 Rd Continuous 또는 Rd18 군에서 MPT 군에 비해 최소 2% 높은 빈도 (%) b Rd Continuous 또는 Rd18 군에서 대상자의 최소 1%에서 발생한 모든 3등급 또는 4등급 치료 관련 이상반응 및 Rd Continuous 또는 Rd18 군에서 MPT 군에 비해 최소 1% 높은 빈도 (%) c Rd Continuous 또는 Rd18 군에서 대상자의 최소 1%에서 발생한 심각한 치료 관련 이상반응 및 Rd Continuous 또는 Rd18 군에서 MPT 군에 비해 최소 1% 높은 빈도 (%) d Rd Continuous/Rd18에 대한 알려진 이상반응으로 의학적 판단에 따라 혈액 및 림프계 장애 신체계통에 대한 우선 용어가 포함되었으며, 심각한 이상반응으로도 보고되었습니다. e 각주 “a” 적용되지 않음. f 각주 “b” 적용되지 않음. @ – 최소 한 건 이상이 사망으로 이어진 이상반응. % – 최소 한 건 이상이 생명을 위협하는 것으로 간주된 이상반응(반응 결과가 사망인 경우 사망 사례에 포함됨). *결합된 이상반응 용어에 포함된 이상반응: 복통: 복통, 상복부 통증, 하복부 통증, 위장 통증 폐렴: 폐렴, 엽 폐렴, 폐렴구균 폐렴, 기관지 폐렴, 폐포자충 폐렴, 레지오넬라 폐렴, 포도상구균 폐렴, 클렙시엘라 폐렴, 비정형 폐렴, 세균성 폐렴, 에스케리키아 폐렴, 연쇄상구균 폐렴, 바이러스성 폐렴 패혈증: 패혈증, 패혈성 쇼크, 요로 패혈증, 에스케리키아 패혈증, 호중구 감소증 패혈증, 폐렴구균 패혈증, 포도상구균 패혈증, 세균성 패혈증, 수막구균 패혈증, 장구균 패혈증, 클렙시엘라 패혈증, 슈도모나스 패혈증 발진: 발진, 가려움증 발진, 홍반성 발진, 구진-반점 발진, 전신 발진, 구진 발진, 박탈성 발진, 모낭 발진, 반점 발진, 호산구 증가증과 전신 증상을 동반한 약물 발진, 다형 홍반, 농포성 발진 심부 정맥 혈전증: 심부 정맥 혈전증, 사지 정맥 혈전증, 정맥 혈전증 |
||||||
|
신체계통 |
모든 이상반응a |
3/4등급 이상반응b |
||||
|
Rd Continuous |
Rd18 |
MPT |
Rd Continuous |
Rd18 |
MPT |
|
|
일반적인 장애 및 투여 부위 상태 |
||||||
|
피로% |
173 (33) |
177 (33) |
154 (28) |
39 ( 7) |
46 ( 9) |
31 ( 6) |
|
무력증 |
150 (28) |
123 (23) |
124 (23) |
41 ( 8) |
33 ( 6) |
32 ( 6) |
|
발열c |
114 (21) |
102 (19) |
76 (14) |
13 ( 2) |
7 ( 1) |
7 ( 1) |
|
심장이 아닌 가슴 통증 f |
29 ( 5) |
31 ( 6) |
18 ( 3) |
<1% |
< 1% |
< 1% |
|
위장관 장애 |
||||||
|
설사 |
242 (45) |
208 (39) |
89 (16) |
21 ( 4) |
18 ( 3) |
8 ( 1) |
|
복통% f |
109 (20) |
78 (14) |
60 (11) |
7 ( 1) |
9 ( 2) |
< 1% |
|
소화불량 f |
57 (11) |
28 ( 5) |
36 ( 7) |
<1% |
< 1% |
0 ( 0) |
|
근골격계 및 결합 조직 장애 |
||||||
|
요통c |
170 (32) |
145 (27) |
116 (21) |
37 ( 7) |
34 ( 6) |
28 ( 5) |
|
근육 경련 f |
109 (20) |
102 (19) |
61 (11) |
< 1% |
< 1% |
< 1% |
|
관절통 f |
101 (19) |
71 (13) |
66 (12) |
9 ( 2) |
8 ( 1) |
8 ( 1) |
|
뼈 통증 f |
87 (16) |
77 (14) |
62 (11) |
16 ( 3) |
15 ( 3) |
14 ( 3) |
|
사지 통증 f |
79 (15) |
66 (12) |
61 (11) |
8 ( 2) |
8 ( 1) |
7 ( 1) |
|
근골격계 통증 f |
67 (13) |
59 (11) |
36 ( 7) |
< 1% |
< 1% |
< 1% |
|
근골격계 통증 f |
60 (11) |
51 ( 9) |
39 ( 7) |
6 ( 1) |
< 1% |
< 1% |
|
근력 저하 f |
43 ( 8) |
35 ( 6) |
29 ( 5) |
< 1% |
8 ( 1) |
< 1% |
|
목 통증 f |
40 ( 8) |
19 ( 4) |
10 ( 2) |
< 1% |
< 1% |
< 1% |
|
감염 및 기생충 감염 |
||||||
|
기관지염c |
90 (17) |
59 (11) |
43 ( 8) |
9 ( 2) |
6 ( 1) |
< 1% |
|
비인두염 f |
80 (15) |
54 (10) |
33 ( 6) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
요로 감염 f |
76 (14) |
63 (12) |
41 ( 8) |
8 ( 2) |
8 ( 1) |
< 1% |
|
상기도 감염c% f |
69 (13) |
53 ( 10) |
31 ( 6) |
< 1% |
8 ( 1) |
< 1% |
|
폐렴c@ |
93 (17) |
87 (16) |
56 (10) |
60 (11) |
57 (11) |
41 ( 8) |
|
호흡기 감염% |
35 ( 7) |
25 ( 5) |
21 ( 4) |
7 ( 1) |
< 1% |
< 1% |
|
독감 f |
33 ( 6) |
23 ( 4) |
15 ( 3) |
< 1% |
< 1% |
0 ( 0) |
|
위장염 f |
32 ( 6) |
17 ( 3) |
13 ( 2) |
0 ( 0) |
< 1% |
< 1% |
|
하부 호흡기 감염 |
29 ( 5) |
14 ( 3) |
16 ( 3) |
10 ( 2) |
< 1% |
< 1% |
|
비염 f |
29 ( 5) |
24 ( 4) |
14 ( 3) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
봉와직염c |
< 5% |
< 5% |
< 5% |
8 ( 2) |
< 1% |
< 1% |
|
패혈증c@ |
33 ( 6) |
26 ( 5) |
18 ( 3) |
26 ( 5) |
20 ( 4) |
13 ( 2) |
|
신경계 장애 |
||||||
|
두통 f |
75 (14) |
52 ( 10) |
56 (10) |
< 1% |
< 1% |
< 1% |
|
미각 이상 f |
39 ( 7) |
45 ( 8) |
22 ( 4) |
< 1% |
0 ( 0.0) |
< 1% |
|
혈액 및 림프계 장애d |
||||||
|
빈혈 |
233 (44) |
193 (36) |
229 (42) |
97 (18) |
85 (16) |
102 (19) |
|
호중구 감소증 |
186 (35) |
178 (33) |
328 (61) |
148 (28) |
143 (26) |
243 (45) |
|
혈소판 감소증 |
104 (20) |
100 (19) |
135 (25) |
44 ( 8) |
43 ( 8) |
60 (11) |
|
발열성 호중구 감소증 |
7 ( 1) |
17 ( 3) |
15 ( 3) |
6 ( 1) |
16 ( 3) |
14 ( 3) |
|
범혈구 감소증 |
< 1% |
6 ( 1) |
7 ( 1) |
< 1% |
< 1% |
< 1% |
|
호흡기, 흉곽 및 종격동 장애 |
||||||
|
기침 f |
121 (23) |
94 (17) |
68 (13) |
< 1% |
< 1% |
< 1% |
|
호흡곤란c,e |
117 (22) |
89 (16) |
113 (21) |
30 ( 6) |
22 ( 4) |
18 ( 3) |
|
코피 f |
32 ( 6) |
31 ( 6) |
17 ( 3) |
< 1% |
< 1% |
0 ( 0) |
|
구강인두 통증 f |
30 ( 6) |
22 ( 4) |
14 ( 3) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
운동 시 호흡곤란 e |
27 ( 5) |
29 ( 5) |
< 5% |
6 ( 1) |
< 1% |
0 ( 0) |
|
신진대사 및 영양 장애 |
||||||
|
식욕 감퇴 |
123 (23) |
115 (21) |
72 (13) |
14 ( 3) |
7 ( 1) |
< 1% |
|
저칼륨혈증% |
91 (17) |
62 (11) |
38 ( 7) |
35 ( 7) |
20 ( 4) |
11 ( 2) |
|
고혈당증 |
62 (12) |
52 (10) |
19 ( 4) |
28 ( 5) |
23 ( 4) |
9 ( 2) |
|
저칼슘혈증 |
57 (11) |
56 (10) |
31 ( 6) |
23 ( 4) |
19 ( 4) |
8 ( 1) |
|
탈수증% |
25 ( 5) |
29 ( 5) |
17 ( 3) |
8 ( 2) |
13 ( 2) |
9 ( 2) |
|
통풍 e |
< 5% |
< 5% |
< 5% |
8 ( 2) |
0 ( 0) |
0 ( 0) |
|
당뇨병% e |
< 5% |
< 5% |
< 5% |
8 ( 2) |
< 1% |
< 1% |
|
저인산혈증 e |
< 5% |
< 5% |
< 5% |
7 ( 1) |
< 1% |
< 1% |
|
저나트륨혈증% e |
< 5% |
< 5% |
< 5% |
7 ( 1) |
13 ( 2) |
6 ( 1) |
|
피부 및 피하 조직 장애 |
||||||
|
발진 |
139 (26) |
151 (28) |
105 (19) |
39 ( 7) |
38 ( 7) |
33 ( 6) |
|
가려움증 f |
47 ( 9) |
49 ( 9) |
24 ( 4) |
< 1% |
< 1% |
< 1% |
|
정신 장애 |
||||||
|
불면증 |
147 (28) |
127 (24) |
53 ( 10) |
< 1% |
6 ( 1) |
0 ( 0) |
|
우울증 |
58 (11) |
46 ( 9) |
30 ( 6) |
10 ( 2) |
< 1% |
< 1% |
|
혈관 장애 |
||||||
|
심부 정맥 혈전증c% |
55 (10) |
39 ( 7) |
22 ( 4) |
30 ( 6) |
20 ( 4) |
15 ( 3) |
|
저혈압c% |
51 (10) |
35 ( 6) |
36 ( 7) |
11 ( 2) |
8 ( 1) |
6 ( 1) |
|
손상, 중독 및 수술적 합병증 |
||||||
|
낙상 f |
43 ( 8) |
25 ( 5) |
25 ( 5) |
< 1% |
6 ( 1) |
6 ( 1) |
|
타박상 f |
33 ( 6) |
24 ( 4) |
15 ( 3) |
< 1% |
< 1% |
0 ( 0) |
|
안과 질환 |
||||||
|
백내장 |
73 (14) |
31 ( 6) |
< 1% |
31 ( 6) |
14 ( 3) |
< 1% |
|
피막하 백내장 e |
< 5% |
< 5% |
< 5% |
7 ( 1) |
0 ( 0) |
0 ( 0) |
|
검사 |
||||||
|
체중 감소 |
72 (14) |
78 (14) |
48 ( 9) |
11 ( 2) |
< 1% |
< 1% |
|
심장 질환 |
||||||
|
심방 세동c |
37 ( 7) |
25 ( 5) |
25 ( 5) |
13 ( 2) |
9 ( 2) |
6 ( 1) |
|
심근 경색 (급성 포함)c ,e |
< 5% |
< 5% |
< 5% |
10 ( 2) |
< 1% |
< 1% |
|
신장 및 요로 질환 |
||||||
|
신부전 (급성 포함)c@,f |
49 ( 9) |
54 (10) |
37 ( 7) |
28 ( 5) |
33 ( 6) |
29 ( 5) |
|
양성, 악성 및 불명확한 신생물 (낭포 및 용종 포함) |
||||||
|
편평 세포 암종c e |
< 5% |
< 5% |
< 5% |
8 ( 2) |
< 1% |
0 ( 0) |
|
기저 세포 암종c e,f |
< 5% |
< 5% |
< 5% |
< 1% |
< 1% |
0 ( 0) |
Newly Diagnosed MM – REVLIMID Maintenance Therapy Following Auto-HSCT:
자동 HSCT 후 REVLIMID 유지 요법을 받은 두 건의 무작위 대조 시험에서 REVLIMID 10mg을 매일 1회 이상 투여받은 1018명의 환자에 대한 데이터를 평가했습니다. REVLIMID 치료의 평균 치료 기간은 유지 연구 1에서 30.3개월, 유지 연구 2에서 24.0개월이었습니다(두 연구 모두 0.1~108개월). 2015년 3월 1일 기준, 유지 연구 1 REVLIMID 군에서는 48명(21%)의 환자가 여전히 치료를 받고 있었고, 유지 연구 2 REVLIMID 군에서는 동일한 기준일까지 환자가 치료를 받고 있지 않았습니다.
유지 연구 1에서 나열된 유해 반응에는 이식 후(고용량 멜팔란/자동 HSCT 완료) 및 유지 치료 기간 동안 보고된 사건이 포함되었습니다. 유지 연구 2에서는 유해 반응이 유지 치료 기간 동안만 발생했습니다. 일반적으로 두 연구 모두에서 REVLIMID 군에서 가장 흔하게 보고된 유해 반응(20% 이상)은 호중구 감소증, 혈소판 감소증, 백혈구 감소증, 빈혈, 상기도 감염, 기관지염, 비인두염, 기침, 위장염, 설사, 발진, 피로, 무력증, 근육 경련 및 발열이었습니다. REVLIMID 군에서 가장 흔하게 보고된 3등급 또는 4등급 반응(20% 이상)에는 호중구 감소증, 혈소판 감소증 및 백혈구 감소증이 포함되었습니다. REVLIMID 군에서 심각한 유해 반응인 폐 감염 및 호중구 감소증(4.5% 이상)이 발생했습니다.
REVLIMID의 경우, 투여 중단으로 이어지는 가장 흔한 유해 반응은 혈액학적 사건(29.7%, 유지 연구 2에서만 데이터를 사용할 수 있음)이었습니다. REVLIMID의 용량 감소로 이어지는 가장 흔한 유해 반응은 혈액학적 사건(17.7%, 유지 연구 2에서만 데이터를 사용할 수 있음)이었습니다. REVLIMID 중단으로 이어지는 가장 흔한 유해 반응은 유지 연구 1에서 혈소판 감소증(2.7%), 유지 연구 2에서 호중구 감소증(2.4%)이었습니다.
유해 반응 발생 빈도는 일반적으로 치료 첫 6개월 동안 가장 높았고, 그 후 시간이 지남에 따라 빈도가 감소하거나 치료 전반에 걸쳐 안정적으로 유지되었습니다.
표 5는 REVLIMID 및 위약 유지 치료 군에 대해 보고된 유해 반응을 요약한 것입니다.
| Note: Adverse Events (AEs) are coded to Body System /Adverse Reaction using MedDRA v15.1. A subject with multiple occurrences of an adverse reaction is counted only once under the applicable Body System/Adverse Reaction. a All treatment-emergent AEs in at least 5% of patients in the REVLIMID Maintenance group and at least 2% higher frequency (%) than the Placebo Maintenance group. b All grade 3 or 4 treatment-emergent AEs in at least 1% of patients in the REVLIMID Maintenance group and at least 1% higher frequency (%) than the Placebo Maintenance group. c All serious treatment-emergent AEs in at least 1% of patients in the REVLIMID Maintenance group and at least 1% higher frequency (%) than the Placebo Maintenance group. d Footnote “a” not applicable for either study e Footnote “b” not applicable for either study @ – ADRs where at least one resulted in a fatal outcome % – ADRs where at least one was considered to be Life Threatening (if the outcome of the event was death, it is included with death cases) # – All adverse reactions under Body System of Infections and Infestation except for rare infections of Public Health interest will be considered listed *Adverse Reactions for combined ADR terms (based on relevant TEAE PTs included in Maintenance Studies 1 and 2 [per MedDRA v 15.1]): Pneumonias Bronchopneumonia, Lobar pneumonia, Pneumocystis jiroveci pneumonia, Pneumonia, Pneumonia klebsiella, Pneumonia legionella, Pneumonia mycoplasmal, Pneumonia pneumococcal, Pneumonia streptococcal, Pneumonia viral, Lung disorder, Pneumonitis Sepsis: Bacterial sepsis, Pneumococcal sepsis, Sepsis, Septic shock, Staphylococcal sepsis Peripheral neuropathy: Neuropathy peripheral, Peripheral motor neuropathy, Peripheral sensory neuropathy, Polyneuropathy Deep vein thrombosis: Deep vein thrombosis, Thrombosis, Venous thrombosis |
||||||||
|
Body System |
Maintenance Study 1 |
Maintenance Study 2 |
||||||
|
All Adverse Reactions a |
Grade 3/4 Adverse Reactions b |
All Adverse Reactions a |
Grade 3/4 Adverse Reactions b |
|||||
|
REVLIMID |
위약 |
REVLIMID |
위약 |
REVLIMID |
위약 |
REVLIMID |
위약 |
|
|
혈액 및 림프계 장애 |
||||||||
|
호중구 감소증 c % |
177 ( 79) |
94 ( 43) |
133 ( 59) |
73 ( 33) |
178 ( 61) |
33 ( 12) |
158 ( 54) |
21 ( 8) |
|
혈소판 감소증 c % |
162 ( 72) |
101 ( 46) |
84 ( 38) |
67 ( 30) |
69 ( 24) |
29 ( 10) |
38 ( 13) |
8 ( 3) |
|
백혈구 감소증 c |
51 ( 23) |
25 ( 11) |
45 ( 20) |
22 ( 10) |
93 ( 32) |
21 ( 8) |
71 ( 24) |
5 ( 2) |
|
빈혈 |
47 ( 21) |
27 ( 12) |
23 ( 10) |
18 ( 8) |
26 ( 9) |
15 ( 5) |
11 ( 4) |
3 ( 1) |
|
림프구 감소증 |
40 ( 18) |
29 ( 13) |
37 ( 17) |
26 ( 12) |
13 ( 4) |
3 ( 1) |
11 ( 4) |
< 1% |
|
범혈구 감소증 c d % |
< 1% |
0 ( 0) |
0 ( 0) |
0 ( 0) |
12 ( 4) |
< 1% |
7 ( 2) |
< 1% |
|
발열성 호중구 감소증 c |
39 ( 17) |
34 ( 15) |
39 ( 17) |
34 ( 15) |
7 ( 2) |
< 1% |
5 ( 2) |
< 1% |
|
감염 및 기생충 감염# |
||||||||
|
상기도 감염 e |
60 ( 27) |
35 ( 16) |
7 ( 3) |
9 ( 4) |
32 ( 11) |
18 ( 6) |
< 1% |
0 ( 0) |
|
호중구 감소증 감염 |
40 ( 18) |
19 ( 9) |
27 ( 12) |
14 ( 6) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
폐렴* c % |
31 ( 14) |
15 ( 7) |
23 ( 10) |
7 ( 3) |
50 ( 17) |
13 ( 5) |
27 ( 9) |
5 ( 2) |
|
기관지염 c |
10 ( 4) |
9 ( 4) |
< 1% |
5 ( 2) |
139 ( 47) |
104 ( 37) |
4 ( 1) |
< 1% |
|
비인두염 e |
5 ( 2) |
< 1% |
0 ( 0) |
0 ( 0) |
102 ( 35) |
84 ( 30) |
< 1% |
0 ( 0) |
|
위장염 c |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
66 ( 23) |
55 ( 20) |
6 ( 2) |
0 ( 0) |
|
비염 e |
< 1% |
0 ( 0) |
0 ( 0) |
0 ( 0) |
44 ( 15) |
19 ( 7) |
0 ( 0) |
0 ( 0) |
|
Sinusitis e |
8 ( 4) |
3 ( 1) |
0 ( 0) |
0 ( 0) |
41 ( 14) |
26 ( 9) |
0 ( 0) |
< 1% |
|
Influenza c |
8 ( 4) |
5 ( 2) |
< 1% |
< 1% |
39 ( 13) |
19 ( 7) |
3 ( 1) |
0 ( 0) |
|
Lung infection c |
21 ( 9) |
< 1% |
19 ( 8) |
< 1% |
9 ( 3) |
4 ( 1) |
< 1% |
0 ( 0) |
|
Lower respiratory tract infection e |
13 ( 6) |
5 ( 2) |
6 ( 3) |
4 ( 2) |
4 ( 1) |
4 ( 1) |
0 ( 0) |
< 1% |
|
Infection c |
12 ( 5) |
6 ( 3) |
9 ( 4) |
5 ( 2) |
17 ( 6) |
5 ( 2) |
0 ( 0) |
0 ( 0) |
|
Urinary tract infection c d e |
9 ( 4) |
5 ( 2) |
4 ( 2) |
4 ( 2) |
22 ( 8) |
17 ( 6) |
< 1% |
0 ( 0) |
|
Lower respiratory tract infection bacterial d |
6 ( 3) |
< 1% |
4 ( 2) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
Bacteremia d |
5 ( 2) |
0 ( 0) |
4 ( 2) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
대상포진 c d |
11 ( 5) |
10 ( 5) |
3 ( 1) |
< 1% |
29 ( 10) |
25 ( 9) |
6 ( 2) |
< 1% |
|
패혈증* c d @ |
< 1% |
< 1% |
0 ( 0) |
0 ( 0) |
6 ( 2) |
< 1% |
4 ( 1) |
< 1% |
|
위장관 장애 |
||||||||
|
설사 |
122 ( 54) |
83 ( 38) |
22 ( 10) |
17 ( 8) |
114 ( 39) |
34 ( 12) |
7 ( 2) |
0 ( 0) |
|
메스꺼움 e |
33 ( 15) |
22 ( 10) |
16 ( 7) |
10 ( 5) |
31 ( 11) |
28 ( 10) |
0 ( 0) |
0 ( 0) |
|
구토 |
17 ( 8) |
12 ( 5) |
8 ( 4) |
5 ( 2) |
16 ( 5) |
15 ( 5) |
< 1% |
0 ( 0) |
|
변비 e |
12 ( 5) |
8 ( 4) |
0 ( 0) |
0 ( 0) |
37 ( 13) |
25 ( 9) |
< 1% |
0 ( 0) |
|
복통 e |
8 ( 4) |
7 ( 3) |
< 1% |
4 ( 2) |
31 ( 11) |
15 ( 5) |
< 1% |
< 1% |
|
상복부 통증 e |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
20 ( 7) |
12 ( 4) |
< 1% |
0 ( 0) |
|
일반적인 장애 및 투여 부위 상태 |
||||||||
|
Asthenia |
0 ( 0) |
< 1% |
0 ( 0) |
0 ( 0) |
87 ( 30) |
53 ( 19) |
10 ( 3) |
< 1% |
|
피로 |
51 ( 23) |
30 ( 14) |
21 ( 9) |
9 ( 4) |
31 ( 11) |
15 ( 5) |
3 ( 1) |
0 ( 0) |
|
발열 e |
17 ( 8) |
10 ( 5) |
< 1% |
< 1% |
60 ( 20) |
26 ( 9) |
< 1% |
0 ( 0) |
|
피부 및 피하 조직 장애 |
||||||||
|
건조한 피부 e |
9 ( 4) |
4 ( 2) |
0 ( 0) |
0 ( 0) |
31 ( 11) |
21 ( 8) |
0 ( 0) |
0 ( 0) |
|
발진 |
71 ( 32) |
48 ( 22) |
11 ( 5) |
5 ( 2) |
22 ( 8) |
17 ( 6) |
3 ( 1) |
0 ( 0) |
|
가려움증 |
9 ( 4) |
4 ( 2) |
3 ( 1) |
0 ( 0) |
21 ( 7) |
25 ( 9) |
< 1% |
0 ( 0) |
|
신경계 장애 |
||||||||
|
감각 이상 e |
< 1% |
0 ( 0) |
0 ( 0) |
0 ( 0) |
39 ( 13) |
30 ( 11) |
< 1% |
0 ( 0) |
|
말초 신경병증* e |
34 ( 15) |
30 ( 14) |
8 ( 4) |
8 ( 4) |
29 ( 10) |
15 ( 5) |
4 ( 1) |
< 1% |
|
두통 d |
11 ( 5) |
8 ( 4) |
5 ( 2) |
< 1% |
25 ( 9) |
21 ( 8) |
0 ( 0) |
0 ( 0) |
|
검사 |
||||||||
|
알라닌 아미노트랜스퍼라제 증가 |
16 ( 7) |
3 ( 1) |
8 ( 4) |
0 ( 0) |
5 ( 2) |
5 ( 2) |
0 ( 0) |
< 1% |
|
아스파르테이트 아미노트랜스퍼라제 증가 d |
13 ( 6) |
5 ( 2) |
6 ( 3) |
0 ( 0) |
< 1% |
5 ( 2) |
0 ( 0) |
0 ( 0) |
|
대사 및 영양 장애 |
||||||||
|
저칼륨혈증 |
24 ( 11) |
13 ( 6) |
16 ( 7) |
12 ( 5) |
12 ( 4) |
< 1% |
< 1% |
0 ( 0) |
|
탈수증 |
9 ( 4 ) |
5 ( 2) |
7 ( 3) |
3 ( 1) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
|
저인산혈증 d |
16 ( 7) |
15 ( 7) |
13 ( 6) |
14 ( 6) |
0 ( 0) |
< 1% |
0 ( 0) |
0 ( 0) |
|
근골격계 및 결합 조직 장애 |
||||||||
|
근육 경련 e |
0 ( 0) |
< 1% |
0 ( 0) |
0 ( 0) |
98 ( 33) |
43 ( 15) |
< 1% |
0 ( 0) |
|
근육통 e |
7 ( 3) |
8 ( 4) |
3 ( 1) |
5 ( 2) |
19 ( 6) |
12 ( 4) |
< 1% |
< 1% |
|
근골격계 통증 e |
< 1% |
< 1% |
0 ( 0) |
0 ( 0) |
19 ( 6) |
11 ( 44) |
0 ( 0) |
0 ( 0) |
|
간담도계 장애 |
||||||||
|
고빌리루빈혈증 e |
34 ( 15) |
19 ( 9) |
4 ( 2) |
< 1% |
4 ( 1) |
< 1% |
< 1% |
0 ( 0) |
|
호흡기, 흉곽 및 종격 장애 |
||||||||
|
기침 e |
23 ( 10) |
12 ( 5) |
3 ( 1) |
< 1% |
80 ( 27) |
56 ( 20) |
0 ( 0) |
0 ( 0) |
|
호흡곤란 c e |
15 ( 7) |
9 ( 4) |
8 ( 4) |
4 ( 2) |
17 ( 6) |
9 ( 3) |
< 1% |
0 ( 0) |
|
콧물 e |
0 ( 0) |
3 ( 1) |
0 ( 0) |
0 ( 0) |
15 ( 5) |
6 ( 2) |
0 ( 0) |
0 ( 0) |
|
폐색전증 c d e |
0 ( 0) |
0 ( 0) |
0 ( 0) |
0 ( 0) |
3 ( 1) |
0 ( 0) |
< 1% |
0 ( 0) |
|
혈관 장애 |
||||||||
|
심부 정맥 혈전증*c d % |
8 ( 4) |
< 1% |
5 ( 2) |
< 1% |
7 ( 2) |
< 1% |
4 ( 1) |
< 1% |
|
양성, 악성 및 불명확한 신생물 (낭포 및 용종 포함) |
||||||||
|
골수이형성증후군 c d e |
5 ( 2) |
0 ( 0) |
< 1% |
0 ( 0) |
3 ( 1) |
0 ( 0) |
< 1% |
0 ( 0) |
MM에 대한 최소 한 번의 사전 치료 후:
REVLIMID/덱사메타손(353명) 또는 위약/덱사메타손(350명)을 최소 한 번 투여받은 두 연구의 703명 환자에서 데이터를 평가했습니다.
REVLIMID/덱사메타손 치료군에서 269명(76%)의 환자가 위약/덱사메타손 치료군의 199명(57%)에 비해 REVLIMID의 용량 감소 유무와 관계없이 최소 한 번의 투약 중단을 경험했습니다. 용량 감소 유무와 관계없이 투약 중단을 경험한 이러한 환자 중 REVLIMID/덱사메타손 치료군의 50%는 위약/덱사메타손 치료군의 21%에 비해 용량 감소 유무와 관계없이 최소 한 번의 추가 투약 중단을 경험했습니다. 대부분의 이상 반응 및 3/4등급 이상 반응은 위약/덱사메타손에 비해 REVLIMID/덱사메타손 병용 투여를 받은 환자에서 더 빈번했습니다.
표 6, 7 및 8은 REVLIMID/덱사메타손 및 위약/덱사메타손 군에 대해 보고된 이상 반응을 요약합니다.
|
신체계 및 이상 반응 |
REVLIMID/Dex |
위약/Dex |
|
혈액 및 림프계 장애 |
||
|
호중구 감소증% |
149 (42) |
22 ( 6) |
|
빈혈@ |
111 (31) |
83 (24) |
|
혈소판 감소증@ |
76 (22) |
37 (11) |
|
백혈구 감소증 |
28 ( 8) |
4 ( 1) |
|
림프구 감소증 |
19 ( 5) |
5 ( 1) |
|
일반적인 장애 및 투여 부위 상태 |
||
|
피로 |
155 (44) |
146 (42) |
|
발열 |
97 (27) |
82 (23) |
|
말초 부종 |
93 (26) |
74 (21) |
|
흉통 |
29 ( 8) |
20 ( 6) |
|
무기력증 |
24 ( 7) |
8 ( 2) |
|
위장관 장애 |
||
|
변비 |
143 (41) |
74 (21) |
|
설사@ |
136 (39) |
96 (27) |
|
오심@ |
92 (26) |
75 (21) |
|
구토@ |
43 (12) |
33 ( 9) |
|
복통@ |
35 ( 10) |
22 ( 6) |
|
구강 건조증 |
25 ( 7) |
13 ( 4) |
|
근골격계 및 결합 조직 장애 |
||
|
근육 경련 |
118 (33) |
74 (21) |
|
요통 |
91 (26) |
65 (19) |
|
뼈 통증 |
48 (14) |
39 (11) |
|
사지 통증 |
42 (12) |
32 ( 9) |
|
신경계 장애 |
||
|
현기증 |
82 (23) |
59 (17) |
|
떨림 |
75 (21) |
26 ( 7) |
|
미각 이상 |
54 (15) |
34 ( 10) |
|
감각 저하 |
36 (10) |
25 ( 7) |
|
신경병증a |
23 ( 7) |
13 ( 4) |
|
호흡기, 흉곽 및 종격 장애 |
||
|
호흡 곤란 |
83 (24) |
60 (17) |
|
비인두염 |
62 (18) |
31 ( 9) |
|
인두염 |
48 (14) |
33 ( 9) |
|
기관지염 |
40 (11) |
30 ( 9) |
|
감염b 및 기생충 감염 |
||
|
상기도 감염 |
87 (25) |
55 (16) |
|
폐렴@ |
48 (14) |
29 ( 8) |
|
요로 감염 |
30 ( 8) |
19 ( 5) |
|
축농증 |
26 ( 7) |
16 ( 5) |
|
피부 및 피하 조직 장애 |
||
|
발진c |
75 (21) |
33 ( 9) |
|
다한증 |
35 ( 10) |
25 ( 7) |
|
건조한 피부 |
33 ( 9) |
14 ( 4) |
|
가려움증 |
27 ( 8) |
18 ( 5) |
|
신진대사 및 영양 장애 |
||
|
식욕 부진 |
55 (16) |
34 ( 10) |
|
저칼륨혈증 |
48 (14) |
21 ( 6) |
|
저칼슘혈증 |
31 ( 9) |
10 ( 3) |
|
식욕 감소 |
24 ( 7) |
14 ( 4) |
|
탈수증 |
23 ( 7) |
15 ( 4) |
|
저마그네슘혈증 |
24 ( 7) |
10 ( 3) |
|
검사 |
||
|
체중 감소 |
69 (20) |
52 (15) |
|
안과 질환 |
||
|
시력 흐림 |
61 (17) |
40 (11) |
|
혈관 질환 |
||
|
심부 정맥 혈전증% |
33 ( 9) |
15 ( 4) |
|
고혈압 |
28 ( 8) |
20 ( 6) |
|
저혈압 |
25 ( 7) |
15 ( 4) |
|
신체계통 |
REVLIMID/덱사 |
위약/덱사 |
|
혈액 및 림프계 장애 |
||
|
호중구 감소증% |
118 (33) |
12 ( 3) |
|
혈소판 감소증@ |
43 (12) |
22 ( 6) |
|
빈혈@ |
35 ( 10) |
20 ( 6) |
|
백혈구 감소증 |
14 ( 4) |
< 1% |
|
림프구 감소증 |
10 ( 3) |
4 ( 1) |
|
발열성 호중구 감소증% |
8 ( 2) |
0 ( 0) |
|
일반적인 장애 및 투여 부위 상태 |
||
|
피로 |
23 ( 7) |
17 ( 5) |
|
혈관 장애 |
||
|
심부 정맥 혈전증% |
29 ( 8) |
12 ( 3) |
|
감염 및 기생충 감염 |
||
|
폐렴@ |
30 ( 8) |
19 ( 5) |
|
요로 감염 |
5 ( 1) |
< 1% |
|
대사 및 영양 장애 |
||
|
저칼륨혈증 |
17 ( 5) |
5 ( 1) |
|
저칼슘혈증 |
13 ( 4) |
6 ( 2) |
|
저인산혈증 |
9 ( 3) |
0 ( 0) |
|
호흡기, 흉곽 및 종격 장애 |
||
|
폐색전증@ |
14 ( 4) |
< 1% |
|
호흡곤란@ |
4 ( 1) |
0 ( 0) |
|
근골격계 및 결합 조직 장애 |
||
|
근력 저하 |
20 ( 6) |
10 ( 3) |
|
소화기 장애 |
||
|
설사@ |
11 ( 3) |
4 ( 1) |
변비
7 ( 2)
< 1%
메스꺼움@
6 ( 2)
< 1%
심장 질환
심방 세동@
13 ( 4)
4 ( 1)
빈맥
6 ( 2)
< 1%
울혈성 심부전@
5 ( 1)
< 1%
신경계 질환
실신
10 ( 3)
< 1%
현기증
7 ( 2)
< 1%
안과 질환
백내장
6 ( 2)
< 1%
단측 백내장
5 ( 1)
0 ( 0)
정신 질환
우울증
10 ( 3)
6 ( 2)
| 신체계통 이상 반응 |
REVLIMID/덱사 (N=353) n (%) |
위약/덱사 (N=350) n (%) |
|---|---|---|
| 위의 표 6, 7 및 8에 대해: @ – 적어도 하나의 사망 결과를 초래한 이상 반응. % – 적어도 하나가 생명을 위협하는 것으로 간주된 이상 반응(반응 결과가 사망인 경우 사망 사례에 포함됨). |
||
|
혈액 및 림프계 장애 |
||
|
발열성 호중구 감소증% |
6 ( 2) |
0 ( 0) |
|
혈관 장애 |
||
|
심부 정맥 혈전증% |
26 ( 7) |
11 ( 3) |
|
감염 및 기생충 감염 |
||
|
폐렴@ |
33 ( 9) |
21 ( 6) |
|
호흡기, 흉곽 및 종격 장애 |
||
|
폐색전증@ |
13 ( 4) |
< 1% |
|
심장 장애 |
||
|
심방 세동@ |
11 ( 3) |
< 1% |
|
울혈성 심부전@ |
5 ( 1) |
0 ( 0) |
|
신경계 장애 |
||
|
뇌졸중@ |
7 ( 2) |
< 1% |
|
위장 장애 |
||
|
설사 @ |
6 ( 2) |
< 1% |
|
근골격계 및 결합 조직 장애 |
||
|
뼈 통증 |
4 ( 1) |
0 ( 0) |
REVLIMID/덱사메타손으로 치료받은 환자의 중간 노출 기간은 44주였고, 위약/덱사메타손으로 치료받은 환자의 중간 노출 기간은 23주였습니다. REVLIMID/덱사메타손 그룹과 위약/덱사메타손 그룹 간의 유해 반응 빈도를 비교할 때 이를 고려해야 합니다.
정맥 및 동맥 색전증 [경고 참조, 경고 및 주의 사항 (5.4)]
VTE 및 ATE는 REVLIMID로 치료받는 환자에서 증가합니다.
심부 정맥 혈전증(DVT)은 2개의 연구에서 최소 1회 이상의 사전 치료를 받은 환자에서 REVLIMID/덱사메타손 그룹에서 위약/덱사메타손 그룹에 비해 심각한(7.4%) 또는 중증(8.2%) 유해 약물 반응으로 더 높은 비율로 보고되었습니다. DVT 유해 반응으로 인한 중단은 두 그룹 간에 유사한 비율로 보고되었습니다. NDMM 연구에서 DVT는 Rd Continuous, Rd18 및 MPT 군에서 각각 유해 반응(모든 등급: 10.3%, 7.2%, 4.1%), 심각한 유해 반응(3.6%, 2.0%, 1.7%) 및 3/4등급 유해 반응(5.6%, 3.7%, 2.8%)으로 보고되었습니다. DVT 유해 반응으로 인한 중단 및 용량 감소는 Rd Continuous 및 Rd18 군 간에 유사한 비율로 보고되었습니다(둘 다 <1%). DVT 유해 반응으로 인한 REVLIMID 치료 중단은 Rd Continuous(2.3%) 및 Rd18(1.5%) 군 간에 유사한 비율로 보고되었습니다. 폐색전증(PE)은 2개의 연구에서 최소 1회 이상의 사전 치료를 받은 환자에서 REVLIMID/덱사메타손 그룹에서 위약/덱사메타손 그룹에 비해 심각한(3.7%) 또는 3/4등급(4.0%) 유해 약물 반응으로 더 높은 비율로 보고되었습니다. PE 유해 반응으로 인한 중단은 두 그룹 간에 유사한 비율로 보고되었습니다. NDMM 연구에서 PE의 유해 반응 빈도는 유해 반응(모든 등급: 각각 3.9%, 3.3% 및 4.3%), 심각한 유해 반응(각각 3.8%, 2.8% 및 3.7%) 및 3/4등급 유해 반응(각각 3.8%, 3.0% 및 3.7%)에 대해 Rd Continuous, Rd18 및 MPT 군 간에 유사했습니다.
심근 경색은 REVLIMID/덱사메타손 그룹에서 위약/덱사메타손 그룹에 비해 심각한(1.7%) 또는 중증(1.7%) 유해 약물 반응으로 더 높은 비율로 보고되었습니다. MI(급성 포함) 유해 반응으로 인한 중단은 REVLIMID/덱사메타손 그룹에서 0.8%였고 위약/덱사메타손 그룹에서는 없었습니다. NDMM 연구에서 심근 경색(급성 포함)은 Rd Continuous, Rd18 및 MPT 군에서 각각 유해 반응(모든 등급: 2.4%, 0.6% 및 1.1%), 심각한 유해 반응(2.3%, 0.6% 및 1.1%) 또는 중증 유해 반응(1.9%, 0.6% 및 0.9%)으로 보고되었습니다.
뇌졸중(CVA)은 REVLIMID/덱사메타손 그룹에서 위약/덱사메타손 그룹에 비해 심각한(2.3%) 또는 중증(2.0%) 유해 약물 반응으로 보고되었습니다. 뇌졸중(CVA)으로 인한 중단은 REVLIMID/덱사메타손 그룹에서 1.4%였고 위약/덱사메타손 그룹에서는 0.3%였습니다. NDMM 연구에서 CVA는 Rd Continuous, Rd18 및 MPT 군에서 각각 유해 반응(모든 등급: 0.8%, 0.6% 및 0.6%), 심각한 유해 반응(0.8%, 0.6% 및 0.6%) 또는 중증 유해 반응(0.6%, 0.6%, 0.2%)으로 보고되었습니다.
기타 유해 반응: MM에 대한 최소 1회 이상의 사전 치료 후
이 2개의 연구에서 위에 설명되지 않은 다음 유해 약물 반응(ADR)이 위약 백분율의 최소 2배 이상의 비율로 ≥1% 발생했습니다.
혈액 및 림프계 장애: 범혈구 감소증, 자가 면역 용혈성 빈혈
심장 장애: 서맥, 심근 경색, 협심증
내분비 장애: 다모증
안과 질환: 실명, 안압 상승
위장관 장애: 위장관 출혈, 설통
일반 장애 및 투여 부위 상태: 불쾌감
검사: 간 기능 검사 이상, 알라닌 아미노 전이효소 증가
신경계 장애: 뇌 허혈
정신 장애: 기분 변화, 환각, 성욕 감퇴
생식 기관 및 유방 장애: 발기 부전
호흡기, 흉곽 및 종격 장애: 기침, 쉰 목소리
피부 및 피하 조직 장애: 발진, 피부 색소 침착
골수 이형성 증후군:
총 148명의 환자가 del 5q MDS 임상 연구에서 10mg REVLIMID를 최소 1회 이상 투여받았습니다. 10mg REVLIMID 시작 용량으로 치료받은 148명의 환자 모두에서 최소 1개 이상의 유해 반응이 보고되었습니다. 가장 흔하게 보고된 유해 반응은 혈액 및 림프계 장애, 피부 및 피하 조직 장애, 위장관 장애 및 일반 장애 및 투여 부위 상태와 관련이 있었습니다.
혈소판 감소증(61.5%; 91/148) 및 호중구 감소증(58.8%; 87/148)이 가장 흔하게 보고된 유해 반응이었습니다. 그 다음으로 흔하게 관찰된 유해 반응은 설사(48.6%; 72/148), 가려움증(41.9%; 62/148), 발진(35.8%; 53/148) 및 피로(31.1%; 46/148)였습니다. 표 9는 del 5q MDS 임상 연구에서 REVLIMID로 치료받은 환자의 ≥ 5%에서 보고된 유해 반응을 요약합니다. 표 10은 REVLIMID와의 관련성에 관계없이 가장 흔하게 관찰된 3등급 및 4등급 유해 반응을 요약합니다. 단일군 연구에서 수행된 연구에서는 약물 관련 유해 반응과 환자의 기저 질환을 반영하는 유해 반응을 구별하는 것이 종종 불가능합니다.
| a 신체계 및 이상 반응은 MedDRA 사전을 사용하여 코드화됩니다. 신체계 및 이상 반응은 전체 열의 빈도 순으로 내림차순으로 나열됩니다. 이상 반응이 여러 번 발생한 환자는 해당 신체계/이상 반응에서 한 번만 계산됩니다. | |
|
신체계 |
10 mg 전체 |
|
적어도 하나의 이상 반응이 있는 환자 |
148 (100) |
|
혈액 및 림프계 장애 |
|
|
혈소판 감소증 |
91 (61) |
|
호중구 감소증 |
87 (59) |
|
빈혈 |
17 (11) |
|
백혈구 감소증 |
12 (8) |
|
발열성 호중구 감소증 |
8 (5) |
|
피부 및 피하 조직 장애 |
|
|
가려움증 |
62 (42) |
|
발진 |
53 (36) |
|
건조한 피부 |
21 (14) |
|
타박상 |
12 (8) |
|
야간 발한 |
12 (8) |
|
발한 증가 |
10 (7) |
|
반상 출혈 |
8 (5) |
|
홍반 |
8 (5) |
|
위장 장애 |
|
|
설사 |
72 (49) |
|
변비 |
35 (24) |
|
메스꺼움 |
35 (24) |
|
복통 |
18 (12) |
|
구토 |
15 (10) |
|
상복부 통증 |
12 (8) |
|
구강 건조 |
10 (7) |
|
묽은 변 |
9 (6) |
|
호흡기, 흉곽 및 종격 장애 |
|
|
비인두염 |
34 (23) |
|
기침 |
29 (20) |
|
호흡 곤란 |
25 (17) |
|
인두염 |
23 (16) |
|
코피 |
22 (15) |
|
운동 시 호흡 곤란 |
10 (7) |
|
비염 |
10 (7) |
|
기관지염 |
9 (6) |
|
일반적인 장애 및 투여 부위 상태 |
|
|
피로 |
46 (31) |
|
발열 |
31 (21) |
|
말초 부종 |
30 (20) |
|
쇠약 |
22 (15) |
|
부종 |
15 (10) |
|
통증 |
10 (7) |
|
오한 |
9 (6) |
가슴 통증
8 (5)
근골격계 및 결합 조직 장애
관절통
32 (22)
등 통증
31 (21)
근육 경련
27 (18)
사지 통증
16 (11)
근육통
13 (9)
말초 부종
12 (8)
신경계 장애
현기증
29 (20)
두통
29 (20)
감각 저하
10 (7)
미각 이상
9 (6)
말초 신경병증
8 (5)
감염 및 기생충 감염
상기도 감염
22 (15)
폐렴
17 (11)
요로 감염
16 (11)
축농증
12 (8)
봉와직염
8 (5)
대사 및 영양 장애
저칼륨혈증
16 (11)
식욕 부진
15 (10)
저마그네슘혈증
9 (6)
검사
알라닌 아미노 전이효소 증가
12 (8)
정신 장애
불면증
15 (10)
우울증
8 (5)
신장 및 요로 장애
배뇨곤란
10 (7)
혈관 장애
고혈압
9 (6)
내분비 장애
후천적 갑상선 기능 저하증
10 (7)
심장 장애
심계항진
8 (5)
| 1 10 mg 전체 그룹에서 빈도 ≥1%인 이상 반응. 3등급 및 4등급은 National Cancer Institute Common Toxicity Criteria 버전 2를 기반으로 합니다. 2 이상 반응은 MedDRA 사전을 사용하여 코드화됩니다. 이상 반응이 여러 번 발생한 환자는 이상 반응 범주에서 한 번만 계산됩니다. |
|
|
이상 반응 2 |
10 mg |
|
최소한 한 번의 3/4등급 AE가 있는 환자 |
131 (89) |
|
호중구 감소증 |
79 (53) |
|
혈소판 감소증 |
74 (50) |
|
폐렴 |
11 (7) |
|
발진 |
10 (7) |
|
빈혈 |
9 (6) |
|
백혈구 감소증 |
8 (5) |
|
피로 |
7 (5) |
|
호흡 곤란 |
7 (5) |
|
요통 |
7 (5) |
|
발열성 호중구 감소증 |
6 (4) |
|
메스꺼움 |
6 (4) |
|
설사 |
5 (3) |
|
발열 |
5 (3) |
|
패혈증 |
4 (3) |
|
현기증 |
4 (3) |
|
과립구 감소증 |
3 (2) |
|
흉통 |
3 (2) |
|
폐색전증 |
3 (2) |
|
호흡곤란 |
3 (2) |
|
가려움증 |
3 (2) |
|
범혈구 감소증 |
3 (2) |
|
근육 경련 |
3 (2) |
|
호흡기 감염 |
2 (1) |
|
상기도 감염 |
2 (1) |
|
쇠약 |
2 (1) |
|
다장기 부전 |
2 (1) |
|
코피 |
2 (1) |
|
저산소증 |
2 (1) |
|
흉막 삼출 |
2 (1) |
|
폐렴 |
2 (1) |
|
폐 고혈압 |
2 (1) |
|
구토 |
2 (1) |
|
발한 증가 |
2 (1) |
관절통
2 (1)
사지 통증
2 (1)
두통
2 (1)
실신
2 (1)
REVLIMID를 사용한 MDS 환자에 대한 다른 임상 연구에서 표 9 또는 10에 설명되지 않은 다음과 같은 심각한 유해 반응(연구 약물 치료와의 관계와 상관없이)이 보고되었습니다.
혈액 및 림프계 장애: 온난형 용혈성 빈혈, 비장 경색, 골수 억압, 응고 장애, 용혈, 용혈성 빈혈, 불응성 빈혈
심장 장애: 심부전 울혈, 심방 세동, 협심증, 심장 마비, 심부전, 심폐 정지, 심근병증, 심근 경색, 심근 허혈, 심방 세동 악화, 서맥, 심인성 쇼크, 폐 부종, 심실 상 빈맥, 빈맥, 심실 기능 장애
귀 및 미로 장애: 현기증
내분비 장애: 바제도병
위장 장애: 위장 출혈, 허혈성 대장염, 장 천공, 직장 출혈, 결장 용종, 게실염, 연하 곤란, 위염, 위장염, 위식도 역류 질환, 탈출성 서혜부 탈장, 과민성 대장 증후군, 흑색 변, 담도 폐쇄로 인한 췌장염, 췌장염, 직장 주위 농양, 소장 폐쇄, 상부 위장관 출혈
일반적인 장애 및 투여 부위 상태: 질병 진행, 낙상, 보행 이상, 간헐적 발열, 결절, 오한, 급사
간담도계 장애: 고빌리루빈혈증, 담낭염, 급성 담낭염, 간 기능 부전
면역 체계 장애: 과민 반응
감염 및 기생충 감염: 균혈증 감염, 중심 정맥 카테터 감염, 클로스트리듐 감염, 귀 감염, 엔테로박터 패혈증, 진균 감염, 단순 포진 바이러스 감염 NOS, 인플루엔자, 신장 감염, 클렙시엘라 패혈증, 폐렴, 국소 감염, 구강 감염, 슈도모나스 감염, 패혈성 쇼크, 급성 축농증, 축농증, 포도상 구균 감염, 요로 패혈증
손상, 중독 및 수술적 합병증: 대퇴골 골절, 수혈 반응, 경추 척추 골절, 대퇴골 경부 골절, 골반 골절, 고관절 골절, 과량 투여, 수술 후 출혈, 늑골 골절, 교통 사고, 척추 압박 골절
검사: 혈청 크레아티닌 증가, 헤모글로빈 감소, 간 기능 검사 이상, 트로포닌 I 증가
대사 및 영양 장애: 탈수, 통풍, 고나트륨혈증, 저혈당증
근골격계 및 결합 조직 장애: 관절염, 관절염 악화, 통풍성 관절염, 목 통증, 피로인산염 연골석회증
양성, 악성 및 불명확한 신생물: 급성 백혈병, 급성 골수성 백혈병, 기관지 폐포암, 전이성 폐암, 림프종, 전이성 전립선암
신경계 장애: 뇌혈관 사고, 실어증, 소뇌 경색, 뇌경색, 의식 수준 저하, 발음 장애, 편두통, 척수 압박, 지주막하 출혈, 일과성 허혈 발작
정신 장애: 혼돈 상태
신장 및 요로 장애: 신부전, 혈뇨, 급성 신부전, 질소혈증, 요관 결석, 신장 종양
생식기 및 유방 장애: 골반 통증
호흡기, 흉곽 및 종격 장애: 기관지염, 만성 폐쇄성 폐 질환 악화, 호흡 부전, 호흡 곤란 악화, 간질성 폐 질환, 폐 침윤, 천명
피부 및 피하 조직 장애: 급성 열성 호중구성 피부염
혈관계 장애: 심부 정맥 혈전증, 저혈압, 대동맥 장애, 허혈, 표재성 정맥염, 혈전증
맨틀 세포 림프종:
MCL 시험에서 총 134명의 환자가 REVLIMID를 최소 1회 이상 투여 받았습니다. 이들의 중간 연령은 67세(범위 43-83세)였으며, 134명 중 128명(96%)이 백인, 134명 중 108명(81%)이 남성, 134명 중 82명(61%)이 MCL 기간이 3년 이상이었습니다.
표 11은 REVLIMID 치료와의 관계와 상관없이 가장 흔하게 관찰된 유해 반응을 요약합니다. 이 연구에서 치료받은 134명의 환자에서 치료 기간의 중간값은 95일(1-1002일)이었습니다. 78명의 환자(58%)가 3회 이상의 치료 주기를 받았고, 53명의 환자(40%)가 6회 이상의 치료 주기를 받았으며, 26명의 환자(19%)가 12회 이상의 치료 주기를 받았습니다. 76명의 환자(57%)가 유해 반응으로 인해 최소 1회 이상의 투여 중단을 경험했고, 51명의 환자(38%)가 유해 반응으로 인해 최소 1회 이상의 투여량 감소를 경험했습니다. 26명의 환자(19%)가 유해 반응으로 인해 치료를 중단했습니다.
| 1-MCL 시험 AEs – 모든 치료 발생 AE, 대상자의 ≥10%. 2-MCL 시험 3/4등급 AEs – 모든 치료 발생 3/4등급 AE, 2명 이상의 대상자. $-MCL 시험 심각한 AEs – 모든 치료 발생 SAEs, 2명 이상의 대상자. @ – 최소 1건이 치명적인 결과를 초래한 유해 반응. % – 최소 1건이 생명을 위협하는 것으로 간주된 유해 반응(사건의 결과가 사망인 경우 사망 사례에 포함됨). # – 감염의 신체계에 따른 모든 유해 반응(공중 보건에 영향을 미치는 드문 감염 제외)이 나열된 것으로 간주됩니다. + – 발진의 HLT에 따른 모든 유해 반응이 나열된 것으로 간주됩니다. |
||
|
신체계 |
모든 유해 반응1 (N=134) |
3/4등급 유해 반응2 (N=134) |
|
일반적인 장애 및 투여 부위 상태 |
||
|
피로 |
45 (34) |
9 (7) |
|
발열$ |
31 (23) |
3 (2) |
|
말초 부종 |
21 (16) |
0 |
|
쇠약$ |
19 (14) |
4 (3) |
|
전반적인 신체 건강 악화 |
3 (2) |
2 (1) |
|
위장관 장애 |
||
|
설사$ |
42 (31) |
8 (6) |
|
메스꺼움$ |
40 (30) |
1 (<1) |
|
변비 |
21 (16) |
1 (<1) |
|
구토$ |
16 (12) |
1 (<1) |
|
복통$ |
13 (10) |
5 ( 4) |
|
근골격계 및 결합 조직 장애 |
||
|
요통 |
18 (13) |
2 (1) |
|
근육 경련 |
17 (13) |
1 (<1) |
|
관절통 |
11 (8) |
2 (1) |
|
근력 저하$ |
8 (6) |
2 ( 1) |
|
호흡기, 흉곽 및 종격 장애 |
||
|
기침 |
38 (28) |
1 (<1) |
|
호흡 곤란$ |
24 (18) |
8 (6) |
|
흉막 삼출 |
10 (7) |
2 (1) |
|
저산소증 |
3 (2) |
2 (1) |
|
폐색전증 |
3 (2) |
2 ( 1) |
|
호흡곤란$ |
2 (1) |
2 (1) |
|
구강 인두 통증 |
13 (10) |
0 |
|
감염 및 기생충 감염 |
||
|
폐렴@ $ |
19 (14) |
12 (9) |
|
상기도 감염 |
17 (13) |
0 |
|
Cellulitis$ |
3 (2) |
2 (1) |
|
Bacteremia$ |
2 (1) |
2 (1) |
|
Staphylococcal sepsis$ |
2 (1) |
2 (1) |
|
Urinary tract infection$ |
5 (4) |
2 (1) |
|
Skin and subcutaneous tissue disorders |
||
|
Rash + |
30 (22) |
2 (1) |
|
Pruritus |
23 (17) |
1 (<1) |
|
Blood and lymphatic system disorders |
||
|
Neutropenia |
65 (49) |
58 (43) |
|
Thrombocytopenia% $ |
48 (36) |
37 (28) |
|
Anemia$ |
41 (31) |
15 (11) |
|
Leukopenia$ |
20 (15) |
9 (7) |
|
Lymphopenia |
10 ( 7) |
5 (4) |
|
Febrile neutropenia$ |
8 (6) |
8 (6) |
|
Metabolism and nutrition disorders |
||
|
Decreased appetite |
19 (14) |
1 (<1) |
|
Hypokalemia |
17 (13) |
3 (2) |
|
Dehydration$ |
10 (7) |
4 (3) |
|
Hypocalcemia |
4 (3) |
2 (1) |
|
Hyponatremia |
3 (2) |
3 (2) |
|
Renal and urinary disorders |
||
|
Renal failure$ |
5 (4) |
2 (1) |
|
Vascular disorders |
||
|
Hypotension@ $ |
9 (7) |
4 (3) |
|
Deep vein thrombosis$ |
5 (4) |
5 (4) |
|
Neoplasms benign, malignant and unspecified (including cysts and polyps) |
||
|
Tumor flare |
13 (10) |
0 |
|
Squamous cell carcinoma of skin$ |
4 (3) |
4 (3) |
|
검사 |
||
|
체중 감소 |
17 (13) |
0 |
다음은 다른 적응증(다른 MCL 연구 포함)에서 발생했지만 위에 설명되지 않은 부작용으로, REVLIMID 단독 요법으로 망토세포 림프종을 치료받은 환자에서 보고되었습니다(1%-10%).
심장 질환: 심부전
귀 및 미로 질환: 현기증
일반적인 장애 및 투여 부위 상태: 오한
감염 및 기생충 감염: 호흡기 감염, 부비강염, 비인두염, 구강 헤르페스
근골격계 및 결합 조직 질환: 사지 통증
신경계 질환: 미각 이상, 두통, 말초 신경병증, 졸음
정신 질환: 불면증
피부 및 피하 조직 장애: 건조한 피부, 야간 발한
다음은 위에 설명되지 않은 심각한 부작용으로, REVLIMID 단독 요법으로 망토세포 림프종을 치료받은 환자 2명 이상에서 보고되었습니다.
혈액 및 림프계 장애: 호중구 감소증
심장 질환: 심근 경색(급성 심근 경색 포함), 심실 상부 빈맥
감염 및 기생충 감염: 클로스트리듐 디피실 대장염, 패혈증
양성, 악성 및 불명확한 신생물(낭포 및 용종 포함): 기저 세포 암종
호흡기, 흉곽 및 종격동 장애: 만성 폐쇄성 폐 질환, 폐색전증
여포성 림프종 또는 경계 영역 림프종
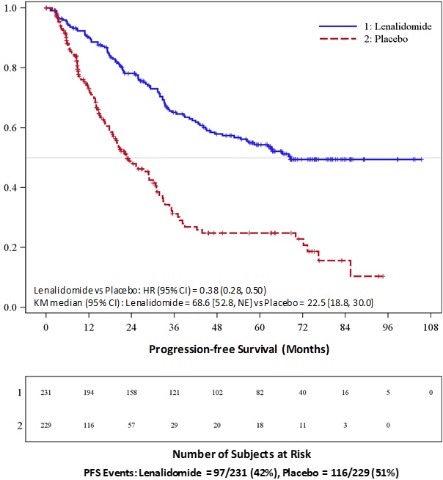
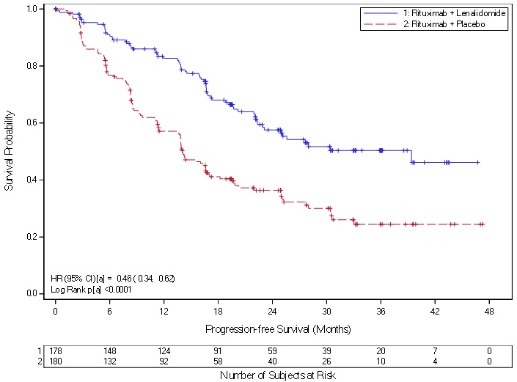
REVLIMID/리툭시맙의 안전성은 두 건의 임상 시험(AUGMENT(N=176) 및 MAGNIFY(N=222) [임상 연구(14.4) 참조])에서 이전에 치료받은 여포성 림프종 또는 경계 영역 림프종 환자 398명을 대상으로 평가되었습니다. 대상자는 연령이 18세 이상이었고, ECOG PS ≤2, ANC ≥1,000 cells/mm3 및 혈소판 ≥ 75,000/mm3(림프종에 의한 골수 관여로 인한 경우 제외), 헤모글로빈 ≥8g/dL, AST 및 ALT ≤ 3 x ULN(림프종으로 인한 간 관여가 확인된 경우 제외), 크레아티닌 청소율 ≥ 30mL/min이었습니다. 활동성 HIV, B형 또는 C형 간염이 있는 대상자는 대상에서 제외되었습니다.
AUGMENT 시험에서 환자는 28일 주기의 1~21일에 경구로 REVLIMID 20mg을 매일 투여받았고, 리툭시맙 375mg/m2를 매주(1주기의 1, 8, 15, 22일) 투여받았으며, 그 후 2~5주기의 1일에 투여받았습니다(n=176). 또는 위약과 리툭시맙 375mg/m2를 매주(1주기의 1, 8, 15, 22일) 투여받았으며, 그 후 2~5주기의 1일에 투여받았습니다(n=180). 최대 12주기까지 투여했습니다. MAGNIFY 시험에서 환자는 28일 주기의 1~21일에 경구로 REVLIMID 20mg을 매일 투여받았고, 리툭시맙 375mg/m2를 매주(1주기의 1, 8, 15, 22일) 투여받았으며, 그 후 시험의 유도 단계에서 3, 5, 7, 9, 11주기의 1일에 투여받았습니다(n=222). AUGMENT 시험에서 환자의 88.1%가 REVLIMID/리툭시맙을 최소 6주기 완료했고, 71%가 12주기 완료했습니다. 2017년 5월 1일 기준으로 진행 중인 MAGNIFY 시험에서 환자의 62.2%가 REVLIMID/리툭시맙을 최소 6주기 완료했고, 30.6%가 12주기 완료했습니다.
두 건의 임상 시험(AUGMENT 및 MAGNIFY)에서 환자의 중간 연령은 64.5세(26~91세)였으며, 남성이 49%, 백인이 81%였습니다.
REVLIMID/리툭시맙을 투여받은 환자 6명(1.5%)에서 치명적인 부작용이 발생했습니다. 치명적인 부작용(각 1건)에는 심폐 정지, 부정맥, 심폐 기능 부전, 다발성 장기 기능 부전 증후군, 패혈증, 급성 신장 손상이 포함되었습니다. AUGMENT에서 REVLIMID/리툭시맙을 투여받은 환자의 26%, MAGNIFY에서 29%에서 심각한 부작용이 발생했습니다. REVLIMID/리툭시맙 투여군에서 환자의 2.5% 이상에서 발생한 가장 흔한 심각한 부작용은 발열성 호중구 감소증(3%)이었습니다. REVLIMID 또는 리툭시맙의 부작용으로 인해 영구적으로 투약을 중단한 환자는 REVLIMID/리툭시맙 투여군에서 14.6%였습니다. REVLIMID 또는 리툭시맙의 영구적인 투약 중단을 요구한 가장 흔한 부작용은 호중구 감소증(4.8%)이었습니다.
대상자의 20% 이상에서 발생한 가장 흔한 부작용은 호중구 감소증(48%), 피로(37%), 설사(32%), 변비(27%), 메스꺼움(21%), 기침(20%)이었습니다.
| 참고: 부작용은 MedDRA 21을 사용하여 신체계/부작용으로 코딩됩니다. 부작용이 여러 번 발생한 환자는 해당 신체계/부작용 아래에 한 번만 계산됩니다. 1 REVLIMID + 리툭시맙 그룹 환자의 5% 이상에서 발생한 모든 치료 관련 AE와 리툭시맙 + 위약 그룹(대조군)보다 발생 빈도(%)가 1% 이상 높은 AE. 2 REVLIMID + 리툭시맙 그룹 환자의 1% 이상에서 발생한 모든 3등급 또는 4등급 치료 관련 AE와 리툭시맙 + 위약 그룹(대조군)보다 발생 빈도(%)가 1% 이상 높은 AE. 3 REVLIMID + 리툭시맙 그룹 환자의 1% 이상에서 발생한 모든 심각한 치료 관련 AE와 리툭시맙 + 위약 그룹(대조군)보다 발생 빈도(%)가 1% 이상 높은 AE. $ 보고된 심각한 ADR. @ – 최소한 한 건의 치명적인 결과를 초래한 부작용. % – 최소한 한 건이 생명을 위협하는 것으로 간주된 부작용(부작용의 결과가 사망인 경우 사망 사례에 포함됨). *결합된 ADR 용어에 대한 부작용(관련 TEAE PT [MedDRA 버전 21.0 기준]): a “혈전색전증” 결합 용어에는 다음 PT가 포함됩니다. 폐색전증, 심부 정맥 혈전증, 뇌혈관 사고, 색전증, 혈전증. b “기침” 결합 AE 용어에는 다음 PT가 포함됩니다. 기침, 객담을 동반한 기침. |
||||
| c “복통” 결합 AE 용어에는 다음 PT가 포함됩니다. 복통, 상복부 통증. d “발진” 결합 AE 용어에는 다음 PT가 포함됩니다. 구진-반점상 발진, 홍반성 발진, 반점상 발진, 구진상 발진, 가려움증을 동반한 발진, 전신 발진. e “가려움증” 결합 AE 용어에는 다음 PT가 포함됩니다. 가려움증, 전신 가려움증, 가려움증을 동반한 발진, 알레르기성 가려움증. |
모든 부작용 1
3/4등급 부작용 2
신체계통
부작용*
REVLIMID + 리툭시맙 군
(N=176)
n (%)
리툭시맙 + 위약 (대조군)
(N=180)
n (%)
REVLIMID + 리툭시맙 군
(N=176)
n (%)
리툭시맙 + 위약 (대조군)
(N=180)
n (%)
감염 및 기생충 감염
상기도 감염
32 (18)
23 (13)
2 (1.1)
4 (2.2)
인플루엔자 %
17 (10)
8 (4.4)
1 (< 1)
0 (0)
폐렴 3,$,%
13 (7)
6 (3.3)
6 (3.4)
4 (2.2)
축농증
13 (7)
5 (2.8)
0 (0)
0 (0)
요로 감염$
13 (7)
7 (3.9)
1 (< 1)
1 (< 1)
기관지염
8 (4.5)
6 (3.3)
2 (1.1)
0 (0)
위장염 $
6 (3.4)
4 (2.2)
2 (1.1)
0 (0)
양성, 악성 및 불명확한 종양 (낭포 및 용종 포함)
종양 악화 $
19 (11)
1 (< 1)
1 (< 1)
0 (0)
혈액 및 림프계 장애
호중구 감소증 3,$, %
102 (58)
40 (22)
88 (50)
23 (13)
백혈구 감소증 $,%
36 (20)
17 (9)
12 (7)
3 (1.7)
빈혈 3,$
28 (16)
8 (4.4)
8 (4.5)
1 (< 1)
혈소판 감소증 3,$,%
26 (15)
8 (4.4)
4 (2.3)
2 (1.1)
림프구 감소증
8 (4.5)
14 (8)
5 (2.8)
2 (1.1)
발열성 호중구 감소증 3,$,%
5 (2.8)
1 (< 1)
5 (2.8)
1 (< 1)
신진대사 및 영양 장애
식욕 감퇴
23 (13)
11 (6)
2 (1.1)
0 (0)
저칼륨혈증 %
14 (8)
5 (2.8)
4 (2.3)
0 (0)
고요산혈증
10 (6)
8 (4.4)
1 (< 1)
1 (< 1)
신경계 장애
두통
26 (15)
17 (9)
1 (< 1)
0 (0)
현기증
15 (9)
9 (5)
0 (0)
0 (0)
혈관 장애
저혈압 %
9 (5)
1 (< 1)
1 (< 1)
0 (0)
혈전색전증 a,$
8 (4.5)
2 (1.1)
4 (2.3)
2 (1.1)
호흡기, 흉곽 및 종격 장애
기침 b
43 (24)
35 (19)
1 (< 1)
0 (0)
호흡곤란 $
19 (11)
8 (4.4)
2 (1.1)
1 (< 1)
구강인두 통증
10 (6)
8 (4.4)
0 (0)
0 (0)
폐색전증 3,$
4 (2.3)
1 (< 1)
4 (2.3)
1 (< 1)
만성 폐쇄성 폐 질환 $
3 (1.7)
0 (0)
2 (1.1)
0 (0)
호흡 부전 3,$
2 (1.1)
1 (< 1)
2 (1.1)
0 (0)
위장관 장애
설사 $,%
55 (31)
41 (23)
5 (2.8)
0 (0)
변비
46 (26)
25 (14)
0 (0)
0 (0)
복통 c ,$
32 (18)
20 (11)
2 (1.1)
0 (0)
구토 $
17 (10)
13 (7)
0 (0)
0 (0)
소화불량
16 (9)
5 (2.8)
0 (0)
0 (0)
구내염
9 (5)
7 (3.9)
0 (0)
0 (0)
피부 및 피하 조직 장애
발진 $,d
39 (22)
14 (8)
5 (2.8)
2 (1.1)
가려움증 $,e
36 (20)
9 (5)
2 (1.1)
0 (0)
건조한 피부
9 (5)
6 (3.3)
0 (0)
0 (0)
여드름성 피부염
8 (4.5)
0 (0)
2 (1.1)
0 (0)
근골격계 및 결합 조직 장애
근육 경련
23 (13)
9 (5)
1 (< 1)
1 (< 1)
사지 통증 $
8 (4.5)
9 (5)
2 (1)
0 (0)
신장 장애
급성 신장 손상 3,$,@,%
3 (1.7)
0 (0)
2 (1.1)
0 (0)
심장 질환
상심실 빈맥 3,$
2 (1.1)
0 (0)
2 (1.1)
0 (0)
일반적인 장애 및 투여 부위 상태
피로
38 (22)
33 (18)
2 (1.1)
1 (< 1)
발열 3,$
37 (21)
27 (15)
1 (< 1)
3 (1.7)
쇠약 $,%
24 (14)
19 (11)
2 (1.1)
1 (< 1)
말초 부종 $
23 (13)
16 (9)
0 (0)
0 (0)
오한
14 (8)
8 (4.4)
0 (0)
0 (0)
불쾌감
13 (7)
10 (6)
0 (0)
0 (0)
독감 유사 질환
9 (5)
7 (3.9)
0 (0)
0 (0)
정신 질환
불면증
14 (8)
11 (6)
0 (0)
0 (0)
검사
알라닌 아미노 전이효소 증가
18 (10)
15 (8)
3 (1.7)
1 (< 1)
WBC 수 감소
16 (9)
13 (7)
5 (2.8)
2 (1.1)
림프구 수 감소
12 (7)
12 (7)
6 (3.4)
2 (1.1)
혈액 빌리루빈 증가
10 (6)
0 (0)
0 (0)
0 (0)
체중 감소
12 (7)
2 (1.1)
0 (0)
0 (0)
6.2 시판 후 경험
다음 부작용은 REVLIMID의 전 세계 시판 후 경험에서 확인되었습니다. 이러한 반응은 불확실한 규모의 모집단에서 자발적으로 보고되기 때문에, 항상 빈도를 신뢰할 수 있게 추정하거나 약물 노출과의 인과 관계를 확립할 수 있는 것은 아닙니다 [경고 및 주의 사항 섹션 (5.8 to 5.11, and 5.13)]
내분비 장애: 갑상선 기능 저하증, 갑상선 기능 항진증
간담도계 장애: 간부전 (사망 포함), 독성 간염, 세포 용해성 간염, 담즙 정체성 간염, 혼합 세포 용해성/담즙 정체성 간염, 일시적인 비정상적인 간 검사
면역 체계 장애: 안지오에데마, 아나필락시스, 급성 이식편대숙주병 (동종 이식 후), 고형 장기 이식 거부
감염 및 기생충: 바이러스 재활성화 (예: B형 간염 바이러스 및 대상 포진), 진행성 다초점 백질뇌병증 (PML)
양성, 악성 및 불명확한 신생물 (낭포 및 용종 포함): 종양 용해 증후군, 종양 악화 반응
호흡기, 흉곽 및 종격동 장애: 폐렴
피부 및 피하 조직 장애: 스티븐스-존슨 증후군, 독성 표피 괴사, 약물 반응과 호산구 증가 및 전신 증상 (DRESS)
7. 약물 상호 작용
7.1 디곡신
디곡신을 REVLIMID (10 mg/일)의 다중 용량과 함께 투여했을 때 디곡신 Cmax 및 AUCinf가 14% 증가했습니다. REVLIMID 투여 중에 임상 판단에 따라, 그리고 이 약물을 투여받는 환자의 표준 임상 관행에 따라 디곡신 혈장 수치를 주기적으로 모니터링하십시오.
7.2 혈전증 위험을 증가시킬 수 있는 병용 요법
에리스로포이에틴 생성 촉진제 또는 에스트로겐 함유 요법과 같이 혈전증 위험을 증가시킬 수 있는 다른 약물은 REVLIMID를 투여받는 환자에서 이익-위험 평가를 수행한 후 주의하여 사용해야 합니다 [경고 및 주의 사항 (5.4) 참조].
7.3 와파린
REVLIMID (10 mg/일)의 다중 용량을 와파린 (25 mg) 단일 용량과 함께 투여하면 레날리도마이드 또는 R- 및 S-와파린의 약동학에 영향을 미치지 않았습니다. 와파린 투여 후 PT 및 INR의 실험실 평가에서 예상되는 변화가 관찰되었지만 이러한 변화는 REVLIMID 병용 투여로 인해 영향을 받지 않았습니다. 덱사메타손과 와파린 사이에 상호 작용이 있는지 여부는 알려져 있지 않습니다. 와파린을 병용 투여하는 MM 환자의 경우 PT 및 INR을 면밀히 모니터링하는 것이 좋습니다.
8. 특정 환자군에서의 사용
8.1 임신
임신 노출 레지스트리
임신 중 REVLIMID에 노출된 여성의 임신 결과와 REVLIMID에 노출된 남성 환자의 여성 파트너의 임신 결과를 모니터링하는 임신 노출 레지스트리가 있습니다. 이 레지스트리는 임신의 근본 원인을 이해하는 데에도 사용됩니다. REVLIMID에 대한 태아 노출이 의심되는 경우 1-800-FDA-1088의 MedWatch 프로그램과 1-888-423-5436의 REMS 콜센터에 보고하십시오.
위험 요약
작용 기전 [임상 약리학 (12.1) 참조] 및 동물 연구 결과 [데이터 참조]에 따르면 REVLIMID는 임신한 여성에게 투여될 경우 태아에게 해를 끼칠 수 있으며 임신 중에는 금기입니다 [경고, 금기 사항 (4.1) 및 특정 인구 집단에서의 사용 (5.1) 참조].
REVLIMID는 탈리도마이드 유사체입니다. 탈리도마이드는 인간 기형 유발 물질로, 무지증(사지 결손), 단지증(짧은 사지), 뼈 저형성, 뼈 결손, 외이 기형(무이증, 소이증, 작거나 없는 외이도 포함), 안면 마비, 눈 기형(무안증, 소안증), 선천성 심장 질환과 같은 심각하고 생명을 위협하는 기형을 자주 유발합니다. 소화관, 비뇨기관 및 생식기 기형도 보고되었으며, 출생 시 또는 출생 직후 사망률은 영아의 약 40%에서 보고되었습니다.
레날리도마이드는 원숭이 새끼에게 탈리도마이드 유형의 사지 기형을 유발했습니다. 레날리도마이드는 임신한 토끼와 임신한 쥐에게 투여한 후 태반을 통과했습니다 [데이터 참조]. 이 약을 임신 중에 사용하거나 이 약을 복용하는 동안 환자가 임신하게 되면 환자에게 태아에 대한 잠재적 위험을 알려야 합니다.
치료 중 임신이 발생하면 즉시 약물을 중단하십시오. 이러한 조건에서 환자를 생식 독성에 경험이 있는 산부인과 의사에게 의뢰하여 추가 평가 및 상담을 받으십시오. REVLIMID에 대한 태아 노출이 의심되는 경우 1-800-FDA-1088의 MedWatch 프로그램과 1-888-423-5436의 REMS 콜센터에 보고하십시오.
표시된 인구 집단의 주요 선천적 기형 및 유산의 추정 배경 위험은 알려져 있지 않습니다. 모든 임신에는 선천적 기형, 손실 또는 기타 부작용의 배경 위험이 있습니다. 미국 일반 인구에서 주요 선천적 기형의 추정 배경 위험은 2%-4%이며, 임상적으로 인식된 임신의 15%-20%는 유산입니다.
데이터
동물 데이터
원숭이에서의 태아 발생 독성 연구에서 임신한 원숭이가 기관 형성 과정 동안 레날리도마이드를 경구 투여받았을 때 탈리도마이드와 유사한 사지 기형을 포함한 기형 유발성이 새끼에게서 발생했습니다. 원숭이의 최저 용량에서의 노출(AUC)은 최대 권장 인간 용량(MRHD)인 25mg에서의 인간 노출의 0.17배였습니다. 임신한 토끼와 쥐에서 각각 MRHD의 20배와 200배에서 수행된 유사한 연구에서는 토끼에서 배아 치사율이 나타났고 쥐에서는 생식에 대한 부작용이 나타나지 않았습니다.
쥐에서의 출산 전후 발달 연구에서 동물은 기관 형성부터 수유까지 레날리도마이드를 투여받았습니다. 이 연구는 레날리도마이드를 체표면적 기준으로 인간 용량 25mg의 약 200배인 최대 500mg/kg의 용량으로 투여받은 암컷 쥐의 새끼에게 몇 가지 부작용을 나타냈습니다. 수컷 새끼는 성적 성숙이 약간 지연되었고 암컷 새끼는 수컷 새끼와 교배했을 때 임신 기간 동안 체중 증가가 약간 낮았습니다. 탈리도마이드와 마찬가지로 쥐 모델은 레날리도마이드에 대한 잠재적인 인간 배아-태아 발달 효과의 전체 범위를 적절히 다루지 못할 수 있습니다.
임신한 토끼에게 임신 7일부터 임신 20일까지 매일 레날리도마이드를 경구 투여한 후 태아 혈장 레날리도마이드 농도는 모체 Cmax.의 약 20-40%였습니다. 임신한 쥐에게 단일 경구 용량을 투여한 후 레날리도마이드가 태아 혈장과 조직에서 검출되었으며, 태아 조직의 방사능 농도는 일반적으로 모체 조직의 농도보다 낮았습니다. 이러한 데이터는 레날리도마이드가 태반을 통과했음을 나타냅니다.
8.3 생식 능력이 있는 여성 및 남성
임신 검사
REVLIMID는 임신 중에 투여될 경우 태아에게 해를 끼칠 수 있습니다 [특정 인구 집단에서의 사용 (8.1) 참조]. REVLIMID 치료를 시작하기 전과 치료 중에 생식 능력이 있는 여성의 임신 상태를 확인하십시오. 생식 능력이 있는 여성에게 치료 4주 전, REVLIMID 복용 중, 용량 중단 중 및 치료 완료 후 최소 4주 동안 임신을 피해야 한다고 조언하십시오.
생식 능력이 있는 여성은 REVLIMID를 시작하기 전에 2회의 음성 임신 검사를 받아야 합니다. 첫 번째 검사는 10-14일 이내에, 두 번째 검사는 REVLIMID 처방 전 24시간 이내에 실시해야 합니다. 치료가 시작된 후 및 용량 중단 중에 생식 능력이 있는 여성의 임신 검사는 사용 첫 4주 동안 매주 실시해야 하며, 그 후 정기적인 월경 주기가 있는 여성의 경우 4주마다 임신 검사를 반복해야 합니다. 월경 주기가 불규칙한 경우 2주마다 임신 검사를 실시해야 합니다. 환자가 월경을 놓치거나 월경 출혈에 이상이 있는 경우 임신 검사 및 상담을 실시해야 합니다. 이러한 평가 동안 REVLIMID 치료를 중단해야 합니다.
피임
여성
생식 가능 연령의 여성은 이성과의 성관계를 지속적으로 금하거나, 두 가지 신뢰할 수 있는 피임 방법을 동시에 사용해야 합니다. 하나는 고효율 피임 방법 – 난관 결찰, 자궁 내 장치, 호르몬(경구 피임약, 주사, 호르몬 패치, 질 링 또는 이식), 또는 파트너의 정관 수술 – 이고, 다른 하나는 효과적인 피임 방법 – 남성용 라텍스 또는 합성 콘돔, 횡경막 또는 자궁 경부 캡 – 입니다. 피임은 REVLIMID 치료 시작 4주 전부터 시작하여 치료 기간, 복용 중단 기간 동안 계속되어야 하며, REVLIMID 치료 중단 후 4주 동안 계속되어야 합니다. 자궁 적출술로 인한 경우를 제외하고, 불임의 병력이 있는 경우에도 신뢰할 수 있는 피임이 필요합니다. 필요한 경우, 생식 가능 연령의 여성은 자격을 갖춘 피임 방법 제공자에게 의뢰해야 합니다.
8.5 노인 사용
MM 병용 요법: NDMM 연구에서 연구 치료를 받은 1613명의 환자 중 94%(1521/1613)가 65세 이상이었고, 35%(561/1613)가 75세 이상이었습니다. 75세 이상 환자의 비율은 연구군 간에 유사했습니다(Rd 연속: 33%; Rd18: 34%; MPT: 33%). 모든 치료군에서 전반적으로 대부분의 이상 반응 범주(예: 모든 이상 반응, 3/4등급 이상 반응, 심각한 이상 반응)의 빈도는 젊은(≤ 75세) 대상자보다 나이든(> 75세) 대상자에서 더 높았습니다. 모든 치료군에서 일반 장애 및 투여 부위 상태 신체계의 3등급 또는 4등급 이상 반응은 젊은 대상자보다 나이든 대상자에서 일관되게 더 높은 빈도(최소 5% 차이)로 보고되었습니다. 감염 및 기생충 감염, 심장 장애(심부전 및 울혈성 심부전 포함), 피부 및 피하 조직 장애, 신장 및 비뇨기 장애(신부전 포함) 신체계의 3등급 또는 4등급 이상 반응도 모든 치료군에서 젊은 대상자보다 나이든 대상자에서 약간, 그러나 일관되게 더 자주(< 5% 차이) 보고되었습니다. 다른 신체계(예: 혈액 및 림프계 장애, 감염 및 기생충 감염, 심장 장애, 혈관 장애)의 경우, 모든 치료군에서 나이든 대상자와 젊은 대상자 간에 3/4등급 이상 반응의 빈도가 증가하는 경향이 덜 일관되었습니다. 심각한 이상 반응은 일반적으로 모든 치료군에서 젊은 대상자보다 나이든 대상자에서 더 높은 빈도로 보고되었습니다.
MM 유지 요법: 전반적으로 환자의 10%(106/1018)가 65세 이상이었고, 75세 이상 환자는 없었습니다. 65세 이상 환자에서 젊은 환자에 비해 REVLIMID군에서 3등급 또는 4등급 이상 반응이 더 높았습니다(5% 이상 높음). 혈액 및 림프계 장애의 3등급 또는 4등급 이상 반응의 빈도는 65세 이상 환자에서 젊은 환자에 비해 REVLIMID군에서 더 높았습니다(5% 이상 높음). REVLIMID 유지 연구에서 65세 이상 환자 중 심각한 이상 반응을 경험하거나 이상 반응으로 인해 치료를 중단한 환자가 충분하지 않아 노인 환자가 젊은 환자에 비해 안전성 측면에서 다르게 반응하는지 여부를 판단할 수 없습니다.
최소 1회 이상의 사전 치료를 받은 MM: 연구 1 및 2에서 연구 치료를 받은 703명의 MM 환자 중 45%가 65세 이상이었고, 12%가 75세 이상이었습니다. 65세 이상 환자의 비율은 REVLIMID/덱사메타손군과 위약/덱사메타손군 간에 유의미한 차이가 없었습니다. REVLIMID/덱사메타손을 받은 353명의 환자 중 46%가 65세 이상이었습니다. 두 연구 모두에서 65세 이상 환자는 65세 이하 환자보다 REVLIMID 사용 후 DVT, 폐색전증, 심방 세동 및 신부전을 경험할 가능성이 더 높았습니다. 65세 이상 환자와 젊은 환자 간에 유효성의 차이는 관찰되지 않았습니다.
주요 연구에 등록된 del 5q MDS 환자 148명 중 38%가 65세 이상이었고, 33%가 75세 이상이었습니다. 이상 반응의 전반적인 빈도(100%)는 65세 이상 환자와 젊은 환자에서 동일했지만, 심각한 이상 반응의 빈도는 65세 이상 환자에서 젊은 환자보다 더 높았습니다(54% 대 33%). 65세 이상 환자에서 젊은 환자보다 이상 반응으로 인해 임상 연구에서 중단한 환자의 비율이 더 높았습니다(27% 대 16%). 65세 이상 환자와 젊은 환자 간에 유효성의 차이는 관찰되지 않았습니다.
MCL 시험에 등록된 MCL 환자 134명 중 63%가 65세 이상이었고, 22%가 75세 이상이었습니다. 이상 반응의 전반적인 빈도는 65세 이상 환자와 젊은 환자에서 유사했습니다(98% 대 100%). 3등급 및 4등급 이상 반응의 전반적인 발생률도 이 두 환자군에서 유사했습니다(각각 79% 대 78%). 심각한 이상 반응의 빈도는 65세 이상 환자에서 젊은 환자보다 더 높았습니다(55% 대 41%). 65세 이상 환자와 젊은 환자 간에 유효성의 차이는 관찰되지 않았습니다.
FL 또는 MZL 병용: 전체적으로 환자의 48%(590명 중 282명)가 65세 이상이었고, 환자의 14%(590명 중 82명)가 75세 이상이었습니다. 두 연구를 합쳐 분석한 결과, 65세 이상 환자와 젊은 환자 모두에서 부작용 발생 빈도는 유사했습니다(98%). 3등급 또는 4등급 부작용은 REVLIMID 투여군에서 65세 이상 환자보다 젊은 환자에서 더 높았습니다(71% 대 59%). 3등급 또는 4등급 부작용 발생 빈도는 REVLIMID 투여군에서 65세 이상 환자보다 젊은 환자에서 혈액 및 림프계 장애(47% 대 40%) 및 감염(16% 대 11%)에서 더 높았습니다. 심각한 부작용은 REVLIMID 투여군에서 65세 이상 환자보다 젊은 환자에서 더 높았습니다(37% 대 18%). 심각한 부작용 발생 빈도는 REVLIMID 투여군에서 65세 이상 환자보다 젊은 환자에서 감염(15% 대 6%)에서 더 높았습니다.
고령 환자는 신장 기능 저하가 발생할 가능성이 더 높으므로 투여량 선택 시 주의해야 합니다. 신장 기능을 모니터링하십시오.
10 과량 복용
MM, MDS, MCL, FL 또는 MZL 환자에서 REVLIMID 과량 복용 관리에 대한 특정 경험은 없습니다. 건강한 피험자를 대상으로 한 용량 범위 연구에서 일부 피험자는 최대 200mg(100mg 1일 2회 투여)에 노출되었고 단일 용량 연구에서 일부 피험자는 최대 400mg에 노출되었습니다. 가려움증, 두드러기, 발진 및 간 트랜스아미나제 상승이 주요 보고된 AE였습니다. 임상 시험에서 용량 제한 독성은 호중구 감소증과 혈소판 감소증이었습니다.
11. 설명
REVLIMID, 탈리도마이드 유사체로, 면역조절제로서 항혈관형성 및 항암 특성을 가지고 있습니다. 화학명은 3-(4-아미노-1-옥소 1,3-디하이드로-2H-이소인돌-2-일) 피페리딘-2,6-다이온이며, 다음과 같은 화학 구조를 가지고 있습니다:
3-(4-아미노-1-옥소 1,3-디하이드로-2H-이소인돌-2-일) 피페리딘-2,6-다이온
레날리도마이드의 분자식은 C13H13N3O3,이며, 분자량은 259.3입니다.
레날리도마이드는 옅은 화이트에서 연한 노란색의 고체 분말입니다. 유기 용매/물 혼합물과 버퍼링된 수용액에 용해됩니다. 레날리도마이드는 유기 용매와 저 pH 용액에서 더욱 용해성이 높습니다. 용해도는 산성이 적은 버퍼에서는 0.4에서 0.5 mg/ml 정도로 상당히 낮았습니다. 레날리도마이드는 비대칭 탄소 원자를 가지고 있으며, 광학 활성 형태인 S(-)와 R(+)로 존재할 수 있으며, 광학 회전이 0인 라세믹 혼합물로 생산됩니다.
REVLIMID는 경구 투여용으로 2.5 mg, 5 mg, 10 mg, 15 mg, 20 mg 및 25 mg 캡슐로 제공됩니다. 각 캡슐에는 유효 성분으로 레날리도마이드와 다음의 비활성 성분이 포함되어 있습니다: 무수 락토오스, 미세결정셀룰로오스, 크로스카르멜로오드륨 및 스테아린산 마그네슘. 5 mg와 25 mg 캡슐 쉘에는 젤라틴, 이산화티타늄 및 검은 잉크가 포함되어 있습니다. 2.5 mg와 10 mg 캡슐 쉘에는 젤라틴, FD&C 블루 #2, 황색 산화철, 이산화티타늄 및 검은 잉크가 포함되어 있습니다. 15 mg 캡슐 쉘에는 젤라틴, FD&C 블루 #2, 이산화티타늄 및 검은 잉크가 포함되어 있습니다. 20 mg 캡슐 쉘에는 젤라틴, FD&C 블루 #2, 황색 산화철, 이산화티타늄 및 검은 잉크가 포함되어 있습니다.
12. 임상 약리학
12.1 작용 기전
레날리도마이드는 탈리도마이드의 유사체로 면역조절, 항혈관신생 및 항암 특성을 가지고 있습니다. 레날리도마이드의 세포 활성은 컬린 링 E3 유비퀴틴 리가아제 효소 복합체의 구성 요소인 표적 세레블론을 통해 매개됩니다. 시험관 내에서 약물이 존재하는 경우 기질 단백질(Aiolos, Ikaros 및 CK1α 포함)은 유비퀴틴화 및 그 후 분해를 목표로 하여 직접적인 세포독성 및 면역조절 효과를 유발합니다. 레날리도마이드는 MM, 맨틀 세포 림프종 및 del(5q) 골수이형성 증후군, 여포성 림프종 및 주변부 영역 림프종을 포함한 특정 조혈 종양 세포의 증식을 억제하고 세포 사멸을 유도합니다. 시험관 내. 레날리도마이드는 MM을 포함한 일부 생체 내 비임상 조혈 종양 모델에서 종양 성장을 지연시킵니다. 레날리도마이드의 면역조절 특성에는 T 세포 및 자연 살해(NK) 세포의 수 증가 및 활성화가 포함되어 인터루킨-2 및 인터페론-감마 분비 증가, NKT 세포 수 증가 및 단핵구에 의한 염증성 사이토카인(예: TNF-α 및 IL-6) 억제를 통해 직접적이고 향상된 항체 의존성 세포 매개 세포독성(ADCC)을 유도합니다. MM 세포에서 레날리도마이드와 덱사메타손의 조합은 세포 증식 억제 및 세포 사멸 유도를 시너지 효과를 냅니다. 레날리도마이드와 리툭시맙의 조합은 시험관 내 리툭시맙 단독에 비해 여포성 림프종 세포에서 ADCC 및 직접 종양 세포 사멸을 증가시키고 주변부 영역 림프종 세포에서 ADCC를 증가시킵니다.
12.3 약동학
흡수
MM 또는 MDS 환자에서 REVLIMID를 단회 및 반복 투여한 후 최대 혈장 농도는 투여 후 0.5~6시간 사이에 나타났습니다. 레날리도마이드의 단회 및 반복 투여 약동학적 처리는 AUC 및 Cmax 값이 용량에 비례하여 증가하는 선형입니다. 권장 용량으로 REVLIMID를 반복 투여하면 약물 축적이 발생하지 않습니다.
건강한 피험자에서 고지방 식사와 함께 REVLIMID 25mg을 단회 투여하면 흡수 정도가 감소하여 AUC가 약 20% 감소하고 Cmax가 약 50% 감소합니다. REVLIMID의 효능 및 안전성이 확립된 임상 시험에서 약물은 식사와 관계없이 투여되었습니다. REVLIMID는 식사와 함께 또는 식사와 관계없이 투여할 수 있습니다.
MCL 환자에서 레날리도마이드의 경구 흡수율은 MM 또는 MDS 환자에서 관찰된 것과 유사합니다.
분포
시험관 내에서 [14C]-레날리도마이드의 혈장 단백질 결합은 약 30%입니다.
레날리도마이드는 REVLIMID 25mg을 매일 투여한 후 2시간(1379ng/사정) 및 24시간(35ng/사정) 후 정액에 존재합니다.
배설
평균 반감기는 건강한 피험자에서 3시간, MM, MDS 또는 MCL 환자에서 3~5시간입니다.
특정 인구 집단
신장 기능 저하: 경증 신장 기능 저하(크레아티닌 청소율(CLcr) 50~79mL/분, Cockcroft-Gault를 사용하여 계산), 중등도 신장 기능 저하(CLcr 30~49mL/분), 중증 신장 기능 저하(CLcr < 30mL/분)가 있는 피험자 8명과 말기 신장 질환(ESRD)으로 투석이 필요한 환자 6명에게 REVLIMID 25mg을 단회 투여했습니다. 유사한 연령의 건강한 피험자 3명에게도 정상적인 신장 기능(CLcr > 80mL/분)이 있는 REVLIMID 25mg을 단회 투여했습니다. CLcr이 감소함에 따라 반감기가 증가하고 약물 청소율이 선형적으로 감소했습니다. 중등도 및 중증 장애가 있는 환자는 건강한 피험자에 비해 반감기가 3배 증가하고 약물 청소율이 66%~75% 감소했습니다. 혈액 투석을 받는 환자(n=6)는 건강한 피험자에 비해 반감기가 약 4.5배 증가하고 약물 청소율이 80% 감소했습니다. 4시간 혈액 투석 세션 동안 신체의 약물 약 30%가 제거되었습니다.
신장애 환자의 경우 CLcr 값에 따라 REVLIMID의 시작 용량을 조정하십시오 [용량 및 투여 (2.6) 참조].
약물 상호 작용
덱사메타손(40mg)을 단회 또는 다회 투여한 경우 REVLIMID(25mg)의 다회 투여 약동학에 임상적으로 유의미한 영향을 미치지 않았습니다.
퀴니딘(600mg 1일 2회)과 같은 P-gp 억제제를 다회 투여한 후 REVLIMID(25mg)를 병용 투여한 경우 레날리도마이드의 Cmax 또는 AUC가 유의하게 증가하지 않았습니다.
P-gp 억제제 및 기질인 템시롤리무스(25mg)를 REVLIMID(25mg)와 병용 투여한 경우 레날리도마이드, 템시롤리무스 또는 시롤리무스(템시롤리무스의 대사체)의 약동학이 유의하게 변하지 않았습니다.
시험관 내 연구 결과 REVLIMID는 P-glycoprotein(P-gp)의 기질임을 보여주었습니다. REVLIMID는 인간 유방암 내성 단백질(BCRP), 다중 약물 내성 단백질(MRP) 수송체 MRP1, MRP2 또는 MRP3, 유기 음이온 수송체(OAT) OAT1 및 OAT3, 유기 음이온 수송 다중 폴리펩타이드 1B1(OATP1B1), 유기 양이온 수송체(OCT) OCT1 및 OCT2, 다중 약물 및 독소 배출 단백질(MATE) MATE1 및 유기 양이온 수송체 신규(OCTN) OCTN1 및 OCTN2의 기질이 아닙니다. 레날리도마이드는 P-gp, 담즙산 수출 펌프(BSEP), BCRP, MRP2, OAT1, OAT3, OATP1B1, OATP1B3 또는 OCT2의 억제제가 아닙니다. 레날리도마이드는 CYP450 동종효소를 억제하거나 유도하지 않습니다. 또한 레날리도마이드는 UGT1A1 유전형이 UGT1A1*1/*1, UGT1A1*1/*28 및 UGT1A1*28/*28인 인간 간 미세소체에서 빌리루빈 글루쿠로니드화 형성을 억제하지 않습니다.
13. 비임상 약리학
13.1 발암성, 돌연변이 유발성, 생식능력 저해
레날리도마이드에 대한 발암성 연구는 수행되지 않았습니다.
레날리도마이드는 박테리아 역돌연변이 분석(Ames test)에서 돌연변이 유발성이 없었고, 배양된 인간 말초 혈액 림프구에서 염색체 이상을 유발하지 않았으며, 마우스 림프종 L5178Y 세포의 티미딘 키나아제(tk) 유전자좌에서 돌연변이를 유발하지 않았습니다. 레날리도마이드는 시리아 햄스터 배아 분석에서 형태학적 변형을 증가시키지 않았으며, 수컷 랫트의 골수 다색성 적혈구에서 미소핵을 유발하지 않았습니다.
레날리도마이드를 최대 500 mg/kg(체표면적 기준으로 인간 투여량 25 mg의 약 200배)까지 투여한 랫트의 생식 및 초기 배아 발달 연구에서 부모 독성이나 생식에 대한 부작용은 나타나지 않았습니다.
14. 임상 연구
14.1 다발성 골수종
새로 진단된 MM 환자에서 무작위 배정, 공개 표지 임상 시험:
줄기 세포 이식 후보가 아닌 새로 진단된 MM 환자에서 멜팔란, 프레드니손 및 탈리도마이드(MPT)와 비교하여 REVLIMID와 저용량 덱사메타손(Rd)을 2가지 다른 기간 동안 투여한 1,623명의 환자를 대상으로 한 무작위 배정 다기관, 공개 표지, 3군 시험을 실시했습니다. 연구의 첫 번째 군에서 Rd는 질병 진행까지 지속적으로 투여되었습니다[군 Rd 지속]. 두 번째 군에서 Rd는 최대 18개의 28일 주기[72주, 군 Rd18]까지 투여되었습니다. 세 번째 군에서 멜팔란, 프레드니손 및 탈리도마이드(MPT)는 최대 12개의 42일 주기(72주) 동안 투여되었습니다. 이 연구의 목적을 위해, 65세 미만의 환자는 환자가 SCT 치료를 거부하거나 비용 또는 기타 이유로 SCT를 이용할 수 없는 경우 SCT 후보가 아니었습니다. 환자는 무작위 배정 시 나이(≤75세 대 >75세), 병기(ISS 병기 I 및 II 대 병기 III) 및 국가에 따라 계층화되었습니다.
Rd 지속 및 Rd18 군의 환자는 28일 주기의 1일부터 21일까지 REVLIMID 25mg을 1일 1회 투여받았습니다. 덱사메타손은 각 28일 주기의 1일, 8일, 15일 및 22일에 1일 1회 40mg을 투여했습니다. 75세 이상의 환자의 경우 덱사메타손의 시작 용량은 반복되는 28일 주기의 1일, 8일, 15일 및 22일에 1일 1회 20mg 경구 투여였습니다. Rd 지속 및 Rd18의 초기 용량 및 요법은 나이와 신장 기능에 따라 조정되었습니다. 모든 환자는 가장 흔히 사용되는 아스피린을 사용하여 예방적 항응고제를 투여받았습니다.
환자의 인구 통계학적 특징 및 질병 관련 기준선 특징은 3개 군에서 균형을 이루었습니다. 일반적으로 연구 대상자는 진행된 병기를 가졌습니다. 전체 연구 대상자 중 중간 연령은 3개 군에서 73세였으며, 전체 환자의 35%가 75세 이상이었습니다. 59%는 ISS 병기 I/II였고, 41%는 ISS 병기 III였으며, 9%는 중증 신장 장애(크레아티닌 청소율[CLcr] < 30mL/분)였고, 23%는 중등도 신장 장애(CLcr > 30~50mL/분)였으며, 44%는 경증 신장 장애(CLcr > 50~80mL/분)였습니다. ECOG 수행 상태의 경우 29%는 등급 0, 49%는 등급 1, 21%는 등급 2, 0.4%는 ≥ 등급 3이었습니다.
주요 유효성 평가 지표인 무진행 생존율(PFS)은 무작위 배정부터 독립적 반응 평가 위원회(IRAC)가 국제 골수종 워킹 그룹[IMWG] 기준에 따라 결정한 질병 진행의 첫 번째 문서화 또는 사망 원인에 관계없이 사망까지의 시간으로 정의되었습니다. 연구 기간 동안 PFS 추적 단계가 끝날 때까지 발생한 경우가 우선했습니다. 모든 종점의 유효성 분석을 위해 주요 비교는 Rd 지속 및 MPT 군 사이에서 이루어졌습니다. 유효성 결과는 아래 표에 요약되어 있습니다. PFS는 Rd 지속에서 MPT보다 유의하게 길었습니다. HR 0.72(95% CI: 0.61-0.85 p <0.0001). Rd 지속 군에서 MPT 군에 비해 PFS 이벤트를 경험한 대상자의 비율이 낮았습니다(각각 52% 대 61%). Rd 지속 군에서 MPT 군에 비해 중간 PFS 시간의 개선은 4.3개월이었습니다. 골수종 반응률은 Rd 지속에서 MPT보다 높았습니다(75.1% 대 62.3%). Rd 지속 군 환자의 15.1%에서 완전 반응이 나타난 반면 MPT 군에서는 9.3%에서 나타났습니다. 첫 번째 반응까지의 중간 시간은 Rd 지속 군에서 1.8개월인 반면 MPT 군에서는 2.8개월이었습니다.
2014년 3월 3일 데이터 마감 시점의 임시 OS 분석에서 모든 생존 환자의 중간 추적 시간은 45.5개월이며, 697건의 사망 이벤트가 발생하여 계획된 최종 OS 분석에 필요한 사전 지정된 이벤트의 78%를 나타냅니다(최종 OS 이벤트의 697/896). 관찰된 OS HR은 Rd 지속 대 MPT의 경우 0.75였습니다(95% CI = 0.62, 0.90).
| CR = 완전 반응; d = 저용량 덱사메타손; HR = 위험 비율; IRAC = 독립적 반응 평가 위원회; M = 멜팔란; NE = 추정 불가; OS = 전체 생존율; P = 프레드니손; PFS = 무진행 생존율; PR = 부분 반응; R = REVLIMID; Rd 지속 = 질병 진행의 문서화까지 Rd를 투여; Rd18 = 최대 18개 주기 동안 Rd를 투여; T = 탈리도마이드; VGPR = 매우 좋은 부분 반응; vs = 대. a 중간값은 Kaplan-Meier 추정치를 기반으로 합니다. b 중간값에 대한 95% 신뢰 구간(CI). c 표시된 치료 군과 관련된 위험 함수를 비교한 Cox 비례 위험 모델을 기반으로 합니다. d p-값은 표시된 치료 군 간의 Kaplan-Meier 곡선 차이의 비교되지 않은 로그 순위 검정을 기반으로 합니다. e 연구의 치료 단계 동안 반응의 최상의 평가. f 반응 평가 데이터가 없는 환자 또는 유일한 평가가 “반응 평가 불가”인 환자를 포함합니다. g 데이터 마감일 = 2013년 5월 24일. h 데이터 마감일 = 2014년 3월 3일. |
|||
|
Rd 지속 |
Rd18 |
MPT |
|
|
PFS – IRAC (개월)g |
|||
|
PFS 이벤트 수 |
278 (52) |
348 (64.3) |
334 (61.1) |
|
중앙값a PFS 시간, 개월 (95% CI)b |
25.5 (20.7, 29.4) |
20.7 (19.4, 22) |
21.2 (19.3, 23.2) |
|
HR [95% CI]c; p-값d |
|||
|
Rd 지속 vs MPT |
0.72 (0.61, 0.85); |
||
|
Rd 지속 vs Rd18 |
0.70 (0.60, 0.82) |
||
|
Rd18 vs MPT |
1.03 (0.89, 1.20) |
||
|
전반적인 생존 기간 (개월)h |
|||
|
사망 사건 수 |
208 (38.9) |
228 (42.1) |
261 (47.7) |
|
중앙값a OS 시간, 개월 (95% CI)b |
58.9 (56, NE)f |
56.7 (50.1, NE) |
48.5 (44.2, 52 ) |
|
HR [95% CI]c |
|||
|
Rd 지속 vs MPT |
0.75 (0.62, 0.90) |
||
|
Rd 지속 vs Rd18 |
0.91 (0.75, 1.09) |
||
|
Rd18 vs MPT |
0.83 (0.69, 0.99) |
||
|
반응률e – IRAC, n (%)g |
|||
|
CR |
81 (15.1) |
77 (14.2) |
51 (9.3) |
|
VGPR |
152 (28.4) |
154 (28.5) |
103 (18.8) |
|
PR |
169 (31.6) |
166 (30.7) |
187 (34.2) |
|
전반적인 반응: CR, VGPR 또는 PR |
402 (75.1) |
397 (73.4) |
341 (62.3) |
IRAC 평가 기반 무진행 생존의 Kaplan-Meier 곡선 (ITT MM 모집단) Rd 연속, Rd18 및 MPT 간 비교
마감일: 2013년 5월 24일
CI = 신뢰 구간; d = 저용량 덱사메타손; HR = 위험 비율; IRAC = 독립적 반응 심사 위원회; M = 멜팔란; P = 프레드니손; R = REVLIMID; Rd 연속 = 진행성 질환이 문서화될 때까지 Rd 투여; Rd18 = ≤ 18 사이클 동안 Rd 투여; T = 탈리도마이드.
전반적인 생존의 Kaplan-Meier 곡선 (ITT MM 모집단) Rd 연속, Rd18 및 MPT 간 비교
마감일: 2014년 3월 3일
CI = 신뢰 구간; d = 저용량 덱사메타손; HR = 위험 비율; M = 멜팔란; P = 프레드니손; R = REVLIMID; Rd 연속 = 진행성 질환이 문서화될 때까지 Rd 투여; Rd18 = ≤ 18 사이클 동안 Rd 투여; T = 탈리도마이드.
자동 HSCT 후 유지 요법에 대한 무작위 배정, 위약 대조 임상 시험:
자동 HSCT 후 MM 환자의 치료에 REVLIMID 유지 요법의 효능과 안전성을 평가하기 위해 다기관, 무작위 배정, 이중 맹검, 평행군, 위약 대조 연구 2건이 수행되었습니다. 유지 요법 연구 1에서는 유도 요법 후 자동 HSCT를 받은 18세에서 70세 사이의 환자가 대상이었습니다. 유도 요법은 12개월 이내에 이루어져야 했습니다. 자동 HSCT 후 90-100일 이내에 최소한 안정적인 질병 반응을 보인 환자는 REVLIMID 또는 위약 유지 요법을 1:1로 무작위 배정받았습니다. 유지 요법 연구 2에서는 진단 당시 65세 미만이고 유도 요법 후 자동 HSCT를 받았으며 혈액학적 회복 시점에 최소한 안정적인 질병 반응을 보인 환자가 대상이었습니다. 자동 HSCT 후 6개월 이내에 환자는 REVLIMID 또는 위약 유지 요법을 1:1로 무작위 배정받았습니다. 두 연구 모두에 참여할 수 있는 환자는 CLcr ≥30 mL/분이어야 했습니다.
두 연구 모두에서 REVLIMID 유지 요법 용량은 28일 반복 사이클의 1일 1-28일에 10mg 1회였으며, 용량 제한 독성이 없는 경우 3개월 후 1일 1회 15mg으로 증량할 수 있었으며, 질병 진행 또는 다른 이유로 환자가 탈퇴할 때까지 계속되었습니다. 독성을 관리하기 위해 필요에 따라 용량을 감소시키거나 치료를 일시적으로 중단하거나 중단했습니다. 유지 요법 연구 1에서는 135명(58%)의 환자에서, 유지 요법 연구 2에서는 185명(60%)의 환자에서 1일 1회 15mg으로 용량이 증가했습니다.
환자의 인구 통계학적 특징과 질병 관련 기준선 특징은 두 연구에서 유사했으며, 자동 HSCT 후 일반적인 MM 모집단을 반영했습니다(표 14 참조).
| 데이터 마감일 = 2015년 3월 1일. | ||||
|
유지 요법 연구 1 |
유지 요법 연구 2 |
|||
|
REVLIMID |
위약 |
REVLIMID |
위약 |
|
|
연령 (세) |
||||
|
중앙값 |
58 |
58 |
57.5 |
58.1 |
|
(최소, 최대) |
(29, 71) |
(39, 71) |
(22.7, 68.3) |
(32.3, 67) |
|
성별, n (%) |
||||
|
남성 |
121 (52) |
129 (56) |
169 (55) |
181 (59) |
|
여성 |
110 (48) |
100 (44) |
138 (45) |
126 (41) |
|
진단 시 ISS 단계, n (%) |
||||
|
I기 또는 II기 |
120 (52) |
131 (57) |
232 (76) |
250 (81) |
|
I기 |
62 (27) |
85 (37) |
128 (42) |
143 (47) |
|
II기 |
58 (25) |
46 (20) |
104 (34) |
107 (35) |
|
III기 |
39 (17) |
35 (15) |
66 (21) |
46 (15) |
|
누락 |
72 (31) |
63 (28) |
9 (3) |
11 (4) |
|
자동 HSCT 후 CrCl, n (%) |
||||
|
< 50 mL/min |
23 (10) |
16 (7) |
10 (3) |
9 (3) |
|
≥ 50 mL/min |
201 (87) |
204 (89) |
178 (58) |
200 (65) |
|
누락 |
7 (3) |
9 (4) |
119 (39) |
98 (32) |
두 연구 모두 주요 유효성 평가 종료점은 무작위 배정부터 질병 진행 또는 사망 시점까지의 PFS였으며, 개별 연구는 전체 생존 종료점에 대한 검정력이 충분하지 않았습니다. 두 연구 모두 각 데이터 모니터링 위원회의 권고에 따라 PFS에 대한 사전 계획된 중간 분석의 각 임계값을 초과한 후 맹검이 해제되었습니다. 맹검 해제 후 환자는 이전과 같이 추적 관찰을 계속했습니다. 유지 요법 연구 1의 위약군 환자는 질병 진행 전에 REVLIMID를 투여받도록 허용되었으며(76명의 환자[33%]가 REVLIMID로 교차 투여됨), 유지 요법 연구 2의 환자는 교차 투여를 권장하지 않았습니다. 유효성 결과는 다음 표에 요약되어 있습니다. 두 연구 모두 맹검 해제 시 PFS의 주요 분석 결과 REVLIMID는 위약에 비해 유의하게 길었습니다. 유지 요법 연구 1 HR 0.38(95% CI: 0.27-0.54 p <0.001) 및 유지 요법 연구 2 HR 0.50(95% CI: 0.39-0.64 p <0.001). 두 연구 모두 PFS는 표와 다음 Kaplan Meier 그래프에 표시된 것처럼 2015년 3월 1일 기준 날짜로 업데이트되었습니다. 더 긴 추적 관찰(각각 중앙값 72.4개월 및 86.0개월)을 통해 두 연구 모두에 대한 업데이트된 PFS 분석 결과 REVLIMID는 위약에 비해 PFS가 지속적으로 유리한 것으로 나타났습니다. 유지 요법 연구 1 HR 0.38(95% CI: 0.28-0.50)이며 중앙값 PFS는 68.6개월이고 유지 요법 연구 2 HR 0.53(95% CI: 0.44-0.64)이며 중앙값 PFS는 46.3개월입니다.
2016년 2월 1일 기준 날짜로 OS 데이터에 대한 기술적 분석은 표 15에 제공됩니다. 유지 요법 연구 1 및 유지 요법 연구 2의 중앙값 추적 관찰 시간은 각각 81.6개월 및 96.7개월이었습니다. 유지 요법 연구 1의 경우 REVLIMID 및 위약에 대한 중앙값 OS는 각각 111.0개월 및 84.2개월이었고, 유지 요법 연구 2의 경우 REVLIMID 및 위약에 대한 중앙값 OS는 각각 105.9개월 및 88.1개월이었습니다.
| 유지 요법 연구 1 및 2의 맹검 해제 날짜는 각각 2009년 12월 17일 및 2010년 7월 7일입니다. 자동 HSCT = 자가 조혈 줄기 세포 이식; CI = 신뢰 구간; ITT = 치료 의도; NE = 추정 불가; PFS = 무진행 생존. 유지 요법 연구 2의 맹검 해제 시 PFS는 독립적인 검토 위원회의 평가를 기반으로 했습니다. 다른 모든 PFS 분석은 연구자의 평가를 기반으로 했습니다. 참고: 중앙값은 Kaplan-Meier 추정치를 기반으로 하며, 중앙값 전체 PFS 시간에 대한 95% CI가 있습니다. 위험 비는 치료군(REVLIMID:위약)과 관련된 위험 함수를 비교하는 계층화된 비례 위험 모델을 기반으로 합니다. |
||||
|
유지 요법 연구 1 |
유지 요법 연구 2 |
|||
|
REVLIMID |
위약 |
REVLIMID |
위약 |
|
|
맹검 해제 시 PFS |
||||
|
PFS 이벤트 n (%) |
46 (20) |
98 (43) |
103 (34) |
160 (52) |
|
중앙값(개월) [95% CI] |
33.9 |
19 |
41.2 |
23.0 |
|
위험 비 |
0.38 |
0.50 |
||
|
로그 순위 검정 p-값 |
<0.001 |
<0.001 |
||
|
업데이트된 분석 시 PFS |
||||
|
PFS 이벤트 n (%) |
97 (42) |
116 (51) |
191 (62) |
248 (81) |
|
중앙값(개월) [95% CI] |
68.6 |
22.5 |
46.3 |
23.8 |
위험 비율
[95% CI]
0.38
[0.28, 0.50]
0.53
[0.44, 0.64]
업데이트된 분석에서의 OS
2016년 2월 1일 (연구 1 및 2)
OS 이벤트 n (%)
82 (35)
114 (50)
143 (47)
160 (52)
중앙값 (월) [95% CI]
111
[101.8, NE]
84.2
[71.0, 102.7]
105.9
[88.8, NE]
88.1
[80.7, 108.4]
위험 비율
[95% CI]
0.59
[0.44, 0.78]
0.90
[0.72, 1.13]
무작위 배정 (ITT 자가 HSCT 후 모집단)에서 REVLIMID와 위약군 간 MM 유지 요법 연구 1의 무진행 생존 Kaplan-Meier 곡선 (최신 마감일 2015년 3월 1일)
자가 HSCT = 자가 조혈 줄기 세포 이식; CI = 신뢰 구간; HR = 위험 비율; ITT = 치료 의도; KM = Kaplan-Meier; PFS = 무진행 생존; vs = 대비.
무작위 배정 (ITT 자가 HSCT 후 모집단)에서 REVLIMID와 위약군 간 MM 유지 요법 연구 2의 무진행 생존 Kaplan-Meier 곡선 (최신 마감일 2015년 3월 1일)
자가 HSCT = 자가 조혈 줄기 세포 이식; CI = 신뢰 구간; HR = 위험 비율; ITT = 치료 의도; KM = Kaplan-Meier; NE = 추정 불가; PFS = 무진행 생존; vs = 대비.
최소 1회 이상의 사전 치료를 받은 MM 환자를 대상으로 한 무작위 배정, 공개 표지 임상 연구
REVLIMID의 효능과 안전성을 평가하기 위해 2건의 무작위 배정 연구(연구 1 및 2)가 수행되었습니다. 이러한 다기관, 다국적, 이중 맹검, 위약 대조 연구에서는 최소 1회 이상의 사전 치료를 받은 MM 환자를 대상으로 경구 펄스 고용량 덱사메타손 요법과 함께 REVLIMID를 덱사메타손 요법 단독과 비교했습니다. 이러한 연구에서는 절대 호중구 수(ANC) ≥ 1000/mm3, 혈소판 수 ≥ 75,000/mm3, 혈청 크레아티닌 ≤ 2.5 mg/dL, 혈청 SGOT/AST 또는 SGPT/ALT ≤ 정상 상한치(ULN)의 3배, 혈청 직접 빌리루빈 ≤ 2 mg/dL인 환자를 모집했습니다.
두 연구 모두에서 REVLIMID/덱사메타손 그룹의 환자는 28일 주기의 1일부터 21일까지 매일 1회 REVLIMID 25mg을 경구로 복용했고, 28일 주기의 22일부터 28일까지 매일 1회 일치하는 위약 캡슐을 복용했습니다. 위약/덱사메타손 그룹의 환자는 28일 주기의 1일부터 28일까지 매일 1회 위약 캡슐 1개를 복용했습니다. 두 치료 그룹의 환자는 28일 주기의 1일부터 4일, 9일부터 12일, 17일부터 20일까지 매일 1회 덱사메타손 40mg을 경구로 복용했습니다.
덱사메타손 용량은 첫 4주기의 치료 후 28일 주기의 1일부터 4일까지 매일 1회 40mg 경구로 감소했습니다. 두 연구 모두에서 치료는 질병 진행까지 계속되었습니다.
두 연구 모두에서 임상 및 실험실 소견에 따라 용량 조절이 허용되었습니다. 독성에 따라 15mg/일, 10mg/일, 5mg/일로 순차적으로 용량을 감소시킬 수 있었습니다. [용법 및 용량(2.1) 참조].
표 16은 두 연구의 기준 환자 및 질병 특성을 요약한 것입니다. 두 연구 모두에서 기준 인구 통계 및 질병 관련 특성은 REVLIMID/덱사메타손 그룹과 위약/덱사메타손 그룹 간에 유사했습니다.
|
연구 1 |
연구 2 |
|||
|
REVLIMID/Dex |
위약/Dex |
REVLIMID/Dex |
위약/Dex |
|
|
환자 특성 |
||||
|
나이(년) |
||||
|
중앙값 |
64 |
62 |
63 |
64 |
|
최소, 최대 |
36, 86 |
37, 85 |
33, 84 |
40, 82 |
|
성별 |
||||
|
남성 |
106 (60%) |
104 (59%) |
104 (59%) |
103 (59%) |
|
여성 |
71 (40%) |
72 (41%) |
72 (41%) |
72 (41%) |
|
인종/민족 |
||||
|
흰색 |
141(80%) |
148 (84%) |
172 (98%) |
175 (100%) |
|
기타 |
36 (20%) |
28 (16%) |
4 (2%) |
0 (0%) |
|
ECOG 수행 상태 |
||||
|
0-1 |
157 (89%) |
168 (95%) |
150 (85%) |
144 (82%) |
|
질병 특징 |
||||
|
다발성 골수종 단계 (Durie-Salmon) |
||||
|
I |
3% |
3% |
6% |
5% |
|
II |
32% |
31% |
28% |
33% |
|
III |
64% |
66% |
65% |
63% |
|
β2-마이크로글로불린 (mg/L) |
||||
|
≤ 2.5 mg/L |
52 (29%) |
51 (29%) |
51 (29%) |
48 (27%) |
|
> 2.5 mg/L |
125 (71%) |
125 (71%) |
125 (71%) |
127 (73%) |
|
이전 치료 횟수 |
||||
|
1 |
38% |
38% |
32% |
33% |
|
≥ 2 |
62% |
62% |
68% |
67% |
|
이전 치료 유형 |
||||
|
줄기 세포 이식 |
62% |
61% |
55% |
54% |
|
탈리도마이드 |
42% |
46% |
30% |
38% |
|
덱사메타손 |
81% |
71% |
66% |
69% |
|
보르테조밉 |
11% |
11% |
5% |
4% |
|
Melphalan |
33% |
31% |
56% |
52% |
|
Doxorubicin |
55% |
51% |
56% |
57% |
두 연구 모두에서 주요 유효성 평가 지표는 진행까지의 시간(TTP)이었습니다. TTP는 무작위 배정부터 질병 진행의 첫 발생까지의 시간으로 정의되었습니다.
두 연구 모두에서 사전 계획된 중간 분석 결과 REVLIMID/덱사메타손 병용 요법이 덱사메타손 단독 요법에 비해 TTP에서 유의하게 우수한 것으로 나타났습니다. 연구는 플라시보/덱사메타손 그룹의 환자가 REVLIMID/덱사메타손 병용 요법으로 치료를 받을 수 있도록 맹검 해제되었습니다. 두 연구 모두에서 교차 투여를 통한 장기 추적 생존 데이터를 분석했습니다. 연구 1에서 REVLIMID/덱사메타손 그룹의 중간 생존 시간은 39.4개월(95%CI: 32.9, 47.4)이었고 플라시보/덱사메타손 그룹의 중간 생존 시간은 31.6개월(95% CI: 24.1, 40.9)이었으며 위험 비율은 0.79(95% CI: 0.61-1.03)이었습니다. 연구 2에서 REVLIMID/덱사메타손 그룹의 중간 생존 시간은 37.5개월(95%CI: 29.9, 46.6)이었고 플라시보/덱사메타손 그룹의 중간 생존 시간은 30.8개월(95%CI: 23.5, 40.3)이었으며 위험 비율은 0.86(95% CI: 0.65-1.14)이었습니다.
|
연구 1 |
연구 2 |
|||
|
REVLIMID/Dex |
플라시보/Dex |
REVLIMID/Dex |
플라시보/Dex |
|
|
TTP |
||||
|
이벤트 n (%) |
73 (41) |
120 (68) |
68 (39) |
130 (74) |
|
개월 단위 중간 TTP [95% CI] |
13.9 |
4.7 |
12.1 |
4.7 |
|
위험 비율 |
0.285 |
0.324 |
||
|
로그 순위 검정 p-값 3 |
<0.001 |
<0.001 |
||
|
반응 |
||||
|
완전 관해(CR) n (%) |
23 (13) |
1 (1) |
27 (15) |
7 (4) |
|
부분 관해(RR/PR) n (%) |
84 (48) |
33 (19) |
77 (44) |
34 (19) |
|
전반적인 반응 n (%) |
107 (61) |
34 (19) |
104 (59) |
41 (23) |
|
p-값 |
<0.001 |
<0.001 |
||
|
승산 비율 [95% CI] |
6.38 |
4.72 |
||
14.2 5q 염색체 이상을 동반한 골수이형성증후군(MDS)
REVLIMID의 효능과 안전성은 5q(q31-33) 염색체 이상을 단독으로 또는 추가적인 염색체 이상과 함께 가진 저위험 또는 중간 1 위험 MDS 환자에서 수혈 의존성 빈혈이 있는 환자를 대상으로 오픈 라벨, 단일군, 다기관 연구에서 1일 10mg 또는 28일마다 21일 동안 1일 10mg의 용량으로 평가했습니다. 주요 연구는 2가지 투약 요법의 효능을 전향적으로 비교하도록 설계되거나 구축되지 않았습니다. 독성에 대한 순차적인 용량 감소(1일 5mg 및 격일 5mg)와 용량 지연이 허용되었습니다 [용법 및 용량(2.2)].
이 주요 연구에는 적혈구 수혈 의존성 빈혈이 있는 환자 148명이 등록되었습니다. 적혈구 수혈 의존성은 연구 치료 전 8주 이내에 적혈구 2단위 이상을 수혈받은 것으로 정의했습니다. 이 연구에는 절대 호중구 수(ANC) ≥ 500/mm3, 혈소판 수 ≥ 50,000/mm3, 혈청 크레아티닌 ≤ 2.5 mg/dL, 혈청 SGOT/AST 또는 SGPT/ALT ≤ 정상 상한치(ULN)의 3배, 혈청 직접 빌리루빈 ≤ 2 mg/dL인 환자가 등록되었습니다. 호중구 감소증 또는 호중구 감소증과 관련된 발열이 발생한 환자의 경우 과립구 집락 자극 인자를 사용할 수 있었습니다. 기준 환자 및 질병 관련 특성은 표 18에 요약되어 있습니다.
| a IPSS 위험 범주: 낮음(결합 점수 = 0), 중간 1(결합 점수 = 0.5~1), 중간 2(결합 점수 = 1.5~2.0), 높음(결합 점수 ≥ 2.5); 결합 점수 = (골수 폭발 점수 + 핵형 점수 + 혈소판 감소증 점수). b 프랑스-미국-영국(FAB) MDS 분류. |
||
|
전체 |
||
|
연령(년) |
||
|
중앙값 |
71 |
|
|
최소, 최대 |
37, 95 |
|
|
성별 |
n |
(%) |
|
남성 |
51 |
(34.5) |
|
여성 |
97 |
(65.5) |
|
인종 |
n |
(%) |
|
백인 |
143 |
(96.6) |
|
기타 |
5 |
( 3.4) |
|
MDS 기간(년) |
||
|
중앙값 |
2.5 |
|
|
최소, 최대 |
0.1, 20.7 |
|
|
Del 5 (q31-33) 염색체 이상 |
n |
(%) |
|
예 |
148 |
(100) |
|
기타 염색체 이상 |
37 |
(25.2) |
|
IPSS 점수 a |
n |
(%) |
|
낮음 (0) |
55 |
(37.2) |
|
중간 1 (0.5-1.0) |
65 |
(43.9) |
|
중간-2 (1.5-2.0) |
6 |
( 4.1) |
|
높음 (≥2.5) |
2 |
( 1.4) |
|
누락 |
20 |
(13.5) |
|
FAB 분류 b 중앙 검토에서 |
n |
(%) |
|
RA |
77 |
(52) |
|
RARS |
16 |
(10.8) |
|
RAEB |
30 |
(20.3) |
|
CMML |
3 |
( 2) |
RBC 수혈 독립성의 빈도는 MDS에 대한 국제 작업 그룹(IWG) 반응 기준을 수정한 기준을 사용하여 평가했습니다. RBC 수혈 독립성은 치료 기간 동안 연속적인 “롤링” 56일(8주) 동안 RBC 수혈이 없는 것으로 정의되었습니다.
수혈 독립성은 148명의 환자 중 99명(67%)(95% CI [59, 74])에서 관찰되었습니다. 99명의 반응자 중 RBC 수혈 독립성이 처음으로 선언된 날짜(즉, 56일 RBC 수혈 없는 기간의 마지막 날)부터 56일 수혈 없는 기간 후에 추가 수혈을 받은 날짜까지의 중간 기간은 44주(0주에서 >67주)였습니다. 수혈 혜택을 받은 환자의 90%는 연구 3개월이 끝날 때까지 수혈 혜택을 받았습니다.
RBC 수혈 독립성 비율은 연령이나 성별에 영향을 받지 않았습니다.
REVLIMID의 용량은 148명의 환자 중 118명(79.7%)에서 이상 반응으로 인해 최소한 한 번 감소하거나 중단되었습니다. 첫 번째 용량 감소 또는 중단까지의 중간 시간은 21일(평균 35.1일; 범위 2-253일)이었고, 첫 번째 용량 중단의 중간 기간은 22일(평균 28.5일; 범위 2-265일)이었습니다. 이상 반응으로 인해 두 번째 용량 감소 또는 중단이 148명의 환자 중 50명(33.8%)에서 필요했습니다. 첫 번째와 두 번째 용량 감소 또는 중단 사이의 중간 간격은 51일(평균 59.7일; 범위 15-205일)이었고, 두 번째 용량 중단의 중간 기간은 21일(평균 26일; 범위 2-148일)이었습니다.
14.3 맨틀 세포 림프종
보르테조밉 또는 보르테조밉 함유 요법 후 재발하거나 내성이 있는 맨틀 세포 림프종 환자에서 REVLIMID의 안전성과 유효성을 평가하기 위해 단일 약제 REVLIMID의 다기관, 단일군, 공개 표지 시험이 수행되었습니다. 크레아티닌 청소율 ≥60 mL/min인 환자에게는 28일마다 21일 동안 1일 1회 25mg의 REVLIMID를 투여했습니다. 크레아티닌 청소율 ≥30 mL/min 및 <60 mL/min인 환자에게는 28일마다 21일 동안 1일 1회 10mg의 REVLIMID를 투여했습니다. 질병 진행, 용납할 수 없는 독성 또는 동의 철회까지 치료를 계속했습니다.
이 시험에는 CT 스캔으로 측정 가능한 질병이 있는 생검으로 확인된 MCL이 있는 18세 이상의 환자가 포함되었습니다. 환자는 안트라사이클린 또는 미톡산트론, 시클로포스파미드, 리툭시맙, 보르테조밉을 단독 또는 병용하여 사전 치료를 받아야 했습니다. 환자는 보르테조밉 또는 보르테조밉 함유 요법으로 치료하는 동안 PR 이상의 반응이 없는 것으로 정의된 내성 질병 또는 보르테조밉 또는 보르테조밉 함유 요법으로 치료한 후 1년 이내에 진행된 것으로 정의된 재발 질병이 있어야 했습니다. 등록 시 환자는 절대 호중구 수(ANC) ≥1500/mm3, 혈소판 수 ≥ 60,000/mm3, 림프종에 의한 간 연루 증거가 있는 경우를 제외하고 혈청 SGOT/AST 또는 SGPT/ALT ≤ 정상 상한치의 3배, 길버트 증후군 또는 림프종에 의한 간 연루가 있는 경우를 제외하고 혈청 총 빌리루빈 ≤ 정상 상한치의 1.5배, 계산된 크레아티닌 청소율(Cockcroft-Gault 공식) ≥30 mL/min이어야 했습니다.
중간 연령은 67세(43-83세)였으며, 81%가 남성이었고 96%가 백인이었습니다. 아래 표는 맨틀 세포 림프종 시험에서 기준 질병 관련 특징과 사전 항림프종 치료를 요약합니다.
| a ECOG = 동부 협력 종양학 그룹. b MIPI = MCL 국제 예후 지수. c 고형 종양 부담은 지름 ≥5cm인 병변이 하나 이상이거나 지름 ≥3cm인 병변이 3개 이상인 것으로 정의됩니다. d 부피가 큰 질병은 가장 긴 지름이 ≥7cm인 병변이 하나 이상인 것으로 정의됩니다. |
|
|
기준 질병 특징과 사전 항림프종 치료 |
총 환자 수 |
|
ECOG 수행 상태a n (%) |
|
|
0 |
43 (32) |
|
1 |
73 (54) |
|
2 |
17 (13) |
|
3 |
1 (<1) |
|
진행된 MCL 단계, n (%) |
|
|
III |
27 (20) |
|
IV |
97 (72) |
|
고위험 또는 중위험 MIPI 점수 b, n (%) |
90 (67) |
|
고형 종양 부담c, n (%) |
77 (57) |
|
부피가 큰 질병d, n (%) |
44 (33) |
|
림프절 밖 질병, n (%) |
101 (75) |
|
사전 전신 항림프종 치료 횟수, n (%) |
|
|
중앙값 (범위) |
4 (2, 10) |
|
1 |
0 (0) |
|
2 |
29 (22) |
|
3 |
34 (25) |
|
≥ 4 |
71 (53) |
|
이전 요법에 포함된 약물을 투여받은 대상자 수, n (%) |
|
|
안트라사이클린/미톡산트론 |
133 (99) |
|
사이클로포스파마이드 |
133 (99) |
|
리툭시맙 |
134 (100) |
|
보르테조밉 |
134 (100) |
|
이전 보르테조밉에 내성, n (%) |
81 (60) |
|
마지막 이전 치료에 내성, n (%) |
74 (55) |
|
이전 자가 골수 또는 줄기 세포 이식, n (%) |
39 (29) |
MCL 시험의 유효성 종료점은 전체 반응률(ORR)과 반응 지속 기간(DOR)이었습니다. 반응은 국제 림프종 반응 기준(Cheson, 1999)의 수정된 버전에 따라 독립적인 검토 위원회가 방사선 검사를 검토하여 결정했습니다. DOR은 초기 반응(최소한 PR)부터 문서화된 질병 진행까지의 시간으로 정의됩니다. MCL 모집단에 대한 유효성 결과는 연구 약물을 최소한 1회 투여받은 모든 평가 가능한 환자를 기반으로 하며 표 20에 제시되어 있습니다. 반응까지의 중앙값은 2.2개월(범위 1.8~13개월)이었습니다.
|
반응 분석 (N = 133) |
N (%) |
95% CI |
|
|
전체 반응률(IWRC) (CR + CRu +PR) |
34 (26) |
(18.4, 33.9) |
|
|
완전 반응(CR + CRu) |
9 (7) |
(3.1, 12.5) |
|
|
CR |
1 (1) |
||
|
CRu |
8 (6) |
||
|
부분 반응(PR) |
25 (19) |
||
|
반응 지속 기간(개월) |
중앙값 |
95% CI |
|
|
전체 반응 지속 기간(CR + CRu + PR) |
(N = 34) |
16.6 |
(7.7, 26.7) |
14.4 여포성 및 경계 영역 림프종
재발성 또는 불응성 여포성 및 경계 영역 림프종 환자에서 리툭시맙과 REVLIMID의 효능은 AUGMENT (NCT01938001) 및 MAGNIFY (NCT01996865) 시험에서 평가되었습니다.
AUGMENT는 재발성 또는 불응성 여포성 또는 경계 영역 림프종 환자를 대상으로 한 무작위 배정, 이중 맹검, 다기관 시험(n=358)으로, 환자는 REVLIMID와 리툭시맙 또는 리툭시맙과 위약을 1:1로 무작위 배정 받았습니다. AUGMENT에는 이전에 전신 치료를 1회 이상 받았고, 불응성 또는 재발성이었으며, 리툭시맙에 불응성이 아니었으며, CT 또는 MRI 스캔으로 측정 가능한 노드 또는 노드 외 병변이 1개 이상 있었고, 골수, 간 및 신장 기능이 적절한 1, 2 또는 3a등급 여포성 림프종 진단을 받은 환자가 포함되었습니다. 무작위 배정은 여포성 대 경계 영역 림프종, 이전 리툭시맙 치료 및 다른 항림프종 치료 이후 시간에 따라 계층화되었습니다. AUGMENT에서 REVLIMID는 28일 주기 반복의 1일부터 21일까지 1일 20mg을 경구로 투여했으며, 최대 12주기 또는 용납할 수 없는 독성이 나타날 때까지 투여했습니다. 리툭시맙의 용량은 1주기(1일, 8일, 15일 및 22일)에는 매주 375mg/m2이고, 2주기부터 5주기까지는 매 28일 주기의 1일에 투여했습니다. 리툭시맙의 모든 용량 계산은 환자의 실제 체중을 사용하여 환자의 체표면적(BSA)을 기반으로 했습니다. REVLIMID의 용량 조절은 임상 및 실험실 소견에 따라 허용되었습니다. 중등도 신장 기능 저하(≥30~<60mL/분) 환자는 동일한 일정으로 1일 10mg의 낮은 REVLIMID 시작 용량을 받았습니다. 2주기 후, 환자가 약물을 잘 견디면 REVLIMID 용량을 매 28일 주기의 1일부터 21일까지 1일 15mg으로 증가시킬 수 있었습니다.
MAGNIFY는 재발성 또는 불응성 여포성, 경계 영역 또는 망토 세포 림프종 환자를 대상으로 한 공개 표지, 다기관 시험(n=232)으로, 환자는 REVLIMID와 리툭시맙의 12주기 유도 치료를 받았습니다. MAGNIFY에는 이전에 림프종으로 치료를 받았고, 마지막 치료 후 불응성이거나 재발했으며, CT 또는 MRI 스캔으로 측정 가능한 노드 또는 노드 외 병변이 1개 이상 있었고, 골수, 간 및 신장 기능이 적절한 1, 2, 3a, 3b등급 여포성(변형 포함), 경계 영역 또는 망토 세포 림프종 I기에서 IV기 진단을 받은 환자가 포함되었습니다. 리툭시맙에 불응성인 환자도 포함되었습니다. MAGNIFY 시험에서 초기 치료를 1회 이상 투여받은 피험자(n=222)의 정보는 재발성 또는 불응성 여포성 및 경계 영역 림프종 환자에서 REVLIMID/리툭시맙의 효능 평가에 포함되었습니다. MAGNIFY에서 REVLIMID 20mg은 28일 주기 반복의 1일부터 21일까지 최대 12주기 또는 용납할 수 없는 독성, 진행 또는 동의 철회가 나타날 때까지 투여했습니다. 리툭시맙의 용량은 1주기(1일, 8일, 15일 및 22일)에는 매주 375mg/m2이고, 12주기 치료까지 매 28일 주기(3주기, 5주기, 7주기, 9주기 및 11주기)의 1일에 투여했습니다. 리툭시맙의 모든 용량 계산은 환자의 BSA와 실제 체중을 기반으로 했습니다. 용량 조절은 임상 및 실험실 소견에 따라 허용되었습니다.
AUGMENT 및 MAGNIFY 시험의 인구 통계학적 및 질병 관련 기준선 특성은 다음 표에 나와 있습니다.
| 데이터 마감일: 2018년 6월 22일(AUGMENT) 및 2017년 5월 1일(MAGNIFY). a GELF 기준으로 정의됨. b 환자는 이전에 전신 치료를 0회(n=2) 또는 1회 받았습니다. ECOG = 동부 협력 종양학 그룹; FLIPI = 여포성 림프종 국제 예후 지수 |
|||
|
매개변수 |
AUGMENT 시험 |
MAGNIFY 시험 |
|
|
REVLIMID + 리툭시맙 |
리툭시맙 + 위약 |
REVLIMID + 리툭시맙 |
|
|
나이(년) |
|||
|
중앙값(최대, 최소) |
64 (26, 86) |
62 (35, 88) |
65 (35, 91) |
|
나이 분포, n (%) |
|||
|
<65년 |
96 (54) |
107 (59) |
103 (46) |
|
≥65년 |
82 (46) |
73 (41) |
119 (54) |
|
성별, n (%) |
|||
|
남성 |
75 (42) |
97 (54) |
122 (55) |
|
여성 |
103 (58) |
83 (46) |
100 (45) |
|
인종 |
|||
|
백인 |
118 (66) |
115 (64) |
206 (93) |
|
기타 인종 |
54 (30) |
64 (36) |
14 (6) |
|
수집 또는 보고되지 않음 |
6 (3) |
1 (0.6) |
2 (1) |
|
체표면적 (BSA, m2) |
|||
|
중앙값 (최대, 최소) |
1.8 (1.4, 3.1) |
1.8 (1.3, 2.7) |
2 (1.3, 2.6) |
|
질병 유형 FL 또는 MZL |
|||
|
여포성 림프종 |
147 (83) |
148 (82) |
177 (80) |
|
변연대 림프종 |
31 (17) |
32 (18) |
45 (20) |
|
진단 시 MZL 아형 (연구자), n (%) |
|||
|
MALT |
14 (45) |
16 (50) |
10 (22) |
|
결절성 |
8 (26) |
10 (31) |
25 (56) |
|
비장성 |
9 (29) |
6 (19) |
10 (22) |
|
진단 시 FL 병기 (연구자), n (%) |
|||
|
FL 등급 1-2 |
125 (85) |
123 (83) |
149 (84) |
|
FL 등급 3a |
22 (15) |
25 (17) |
28 (16) |
|
기준선 FLIPI 점수 (계산), n (%) |
수집되지 않음 |
||
|
저위험 (0,1) |
52 (29) |
67 (37) |
|
|
중간 위험 (2) |
55 (31) |
58 (32) |
|
|
고위험 (≥3) |
69 (39) |
54 (30) |
|
|
누락 |
2 (1) |
1 (0.6) |
|
|
기준선 ECOG 점수, n (%) |
|||
|
0 |
116 (65) |
128 (71) |
102 (46) |
|
1 |
60 (34) |
50 (28) |
113 (51) |
|
2 |
2 (1) |
2 (1) |
7 (3) |
|
기준선에서 높은 종양 부담a, n (%) |
|||
|
예 |
97 (54) |
86 (48) |
148 (67) |
|
아니오 |
81 (46) |
94 (52) |
74 (33) |
|
이전 전신 항림프종 치료 횟수 |
|||
|
1 |
102 (57) |
97 (54) |
94 (42)b |
|
>1 |
76 (43) |
83 (46) |
128 (58) |
AUGMENT에서 효능은 독립적인 검토 위원회가 수정된 2007년 국제 작업 그룹 반응 기준을 사용하여 무진행 생존에 따라 의도된 치료(ITT) 집단에서 확립되었습니다. 효능 결과는 표 22에 요약되어 있습니다.
| a 중앙값 추정치는 Kaplan-Meier 분석에서 나온 것입니다. b 위험 비율과 해당 CI는 계층화 3: 이전 리툭시맙 치료(예, 아니오), 마지막 항림프종 치료 이후 시간(≤ 2, > 2년) 및 질병 조직학(FL, MZL)을 조정한 Cox 비례 위험 모델에서 추정되었습니다. c 위에 언급된 3가지 요인: 이전 리툭시맙 치료(예, 아니오), 마지막 항림프종 치료 이후 시간(≤ 2, > 2년) 및 질병 조직학(FL, MZL)으로 계층화된 로그 랭크 검정의 p-값. d 이항 분포에 대한 정확한 신뢰 구간. |
||
|
매개변수 |
REVLIMID + 리툭시맙 |
리툭시맙 + 위약 |
|
PFS |
||
|
이벤트가 발생한 환자, n (%) |
68 (38.2) |
115 (63.9) |
|
사망 |
6 (8.8) |
2 (1.7) |
|
질병 진행 |
62 (91.2) |
113 (98.3) |
|
PFS, 중앙값 a [95% CI] (개월) |
39.4 [ 22.9, NE] |
14.1 [11.4, 16.7] |
|
HR b [95% CI] |
0.46 [ 0.34, 0.62] |
|
|
p-값 c |
<0.0001 |
|
|
객관적 반응(CR+PR), n(%) [95% CI] d |
138 (77.5) [70.7, 83.4] |
96 (53.3) [45.8, 60.8] |
AUGMENT 시험에서 팔 사이의 IRC 평가에 따른 무진행 생존의 Kaplan-Meier 곡선 (ITT FL 및 MZL 모집단)
a = 층화 요인은 이전 리툭시맙 치료 (y/n), 마지막 항림프종 치료 이후 시간 (≤2년, >2년) 및 질병 조직학 (FL 또는 MZL)을 포함했습니다. CI = 신뢰 구간; HR = 위험 비율; KM = Kaplan-Meier; PFS = 무진행 생존
참고 문헌 15개
1. OSHA 위험 약물. OSHA [2013년 1월 29일, http://www.osha.gov/SLTC/hazardousdrugs/index.html에서 접근]
16. 공급/보관 및 취급 방법
16.1 공급 방법
흰색과 청록색 불투명한 경질 캡슐에 “REV”와 “2.5 mg”가 검은 잉크로 인쇄되어 있습니다:
|
28개 들이 담긴 2.5 mg 병 |
(NDC 59572-402-28) |
|
|
100개 들이 담긴 2.5 mg 병 |
(NDC 59572-402-00) |
흰색 불투명한 캡슐에 “REV”와 “5 mg”가 검은 잉크로 인쇄되어 있습니다:
|
28개 들이 담긴 5 mg 병 |
(NDC 59572-405-28) |
|
|
100개 들이 담긴 5 mg 병 |
(NDC 59572-405-00) |
청록색과 연노랑 불투명한 캡슐에 “REV”와 “10 mg”가 검은 잉크로 인쇄되어 있습니다:
|
28개 들이 담긴 10 mg 병 |
(NDC 59572-410-28) |
|
|
100개 들이 담긴 10 mg 병 |
(NDC 59572-410-00) |
파란색과 흰색 불투명한 캡슐에 “REV”와 “15 mg”가 검은 잉크로 인쇄되어 있습니다:
|
21개 들이 담긴 15 mg 병 |
(NDC 59572-415-21) |
|
|
100개 들이 담긴 15 mg 병 |
(NDC 59572-415-00) |
파란색과 청록색 불투명한 경질 캡슐에 “REV”와 “20 mg”가 검은 잉크로 인쇄되어 있습니다.
|
21개 들이 담긴 20 mg 병 |
(NDC 59572-420-21) |
|
|
100개 들이 담긴 20 mg 병 |
(NDC 59572-420-00) |
흰색 불투명한 캡슐에 “REV”와 “25 mg”가 검은 잉크로 인쇄되어 있습니다:
|
21개 들이 담긴 25 mg 병 |
(NDC 59572-425-21) |
|
|
100개 들이 담긴 25 mg 병 |
(NDC 59572-425-00) |
16.3 취급 및 폐기
REVLIMID의 취급 시 주의가 필요합니다. REVLIMID 캡슐은 열거나 부수면 안 됩니다. REVLIMID에서 나온 가루가 피부에 닿으면 즉시 비누와 물로 피부를 철저히 세척하십시오. REVLIMID가 점막에 닿으면 충분히 물로 세척하십시오.
항암 약물의 적절한 취급 및 폐기 절차를 고려해야 합니다. 이에 대한 여러 가지 지침이 출판되었습니다.1
28일분 이상은 제공하지 마십시오.
17. 환자 상담 정보
환자에게 FDA 승인을 받은 환자 라벨링(복약 안내)을 읽으라고 조언하십시오
태아 독성
REVLIMID는 임신 중에 금기임을 환자에게 알리십시오 [경고 및 금기(4.1) 참조]. REVLIMID는 탈리도마이드 유사체이며 태아에게 심각한 선천적 기형이나 사망을 유발할 수 있습니다 [경고 및 주의사항(5.1) 및 특정 환자군에서의 사용(8.1) 참조].
- •
- 가임 여성에게 REVLIMID 복용 중 및 치료 종료 후 최소 4주 동안 임신을 피해야 한다고 조언하십시오.
- •
- 임신 검사에서 음성 판정을 받은 후에만 가임 여성에게 REVLIMID 치료를 시작하십시오.
- •
- 가임 여성에게 매달 임신 검사의 중요성과 REVLIMID 치료 중, 복용 중단 중 및 REVLIMID 복용을 완전히 중단한 후 4주 동안 최소 1가지 이상의 매우 효과적인 방법을 포함하여 2가지 피임법을 동시에 사용해야 할 필요성을 알리십시오. 난관 결찰술 이외의 매우 효과적인 피임법에는 자궁 내 장치(IUD)와 호르몬제(피임약, 주사, 패치 또는 임플란트) 및 파트너의 정관 수술이 있습니다. 추가적인 효과적인 피임법에는 라텍스 또는 합성 콘돔, 질 격막 및 자궁 경부 캡이 있습니다.
- •
- 이 약을 복용하는 동안 임신이 되거나, 생리가 없거나, 비정상적인 생리 출혈을 경험하거나, 피임을 중단했거나, 어떤 이유로든 임신 가능성이 있다고 생각되면 즉시 REVLIMID 복용을 중단하고 의료 서비스 제공자에게 연락하도록 환자에게 지시하십시오.
- •
- 의료 서비스 제공자에게 연락할 수 없는 경우 REMS 콜센터 1-888-423-5436으로 전화해야 한다고 환자에게 알리십시오 [경고 및 주의사항(5.1) 및 특정 환자군에서의 사용(8.3) 참조].
- •
- 남성의 경우 REVLIMID 복용 중 및 중단 후 최대 4주 동안 가임 여성과 성관계를 할 때는 정관 수술을 받았더라도 항상 라텍스 또는 합성 콘돔을 사용하도록 조언하십시오.
- •
- REVLIMID를 복용하는 남성 환자에게 REVLIMID를 중단한 후 최대 4주 동안은 정자를 기증해서는 안 된다고 조언하십시오 [경고 및 주의사항(5.1) 및 특정 환자군에서의 사용(8.3) 참조].
- •
- 모든 환자는 REVLIMID 복용 중, 복용 중단 중 및 중단 후 4주 동안 헌혈을 해서는 안 된다는 사실을 지시받아야 합니다 [경고 및 주의사항(5.1) 참조].
레날리도마이드 REMS 프로그램
REVLIMID는 태아 독성 위험 때문에 레날리도마이드 REMS 프로그램이라는 제한된 프로그램을 통해서만 사용할 수 있습니다 [경고 및 주의사항(5.2) 참조].
- •
- 환자는 환자-의사 동의서에 서명하고 REVLIMID를 받기 위한 요구 사항을 준수해야 합니다. 특히 가임 여성은 임신 검사, 피임 요구 사항을 준수하고 월간 전화 설문 조사에 참여해야 합니다. 남성은 피임 요구 사항을 준수해야 합니다 [특정 환자군에서의 사용(8.3) 참조].
- •
- REVLIMID는 레날리도마이드 REMS 프로그램에서 인증한 약국에서만 구입할 수 있습니다. 제품을 얻는 방법에 대한 정보는 전화번호와 웹사이트를 환자에게 제공하십시오.
임신 노출 등록
임신 중 REVLIMID에 노출된 여성의 임신 결과를 모니터링하는 임신 노출 등록이 있으며 1-888-423-5436으로 전화하여 임신 노출 등록에 연락할 수 있음을 여성에게 알리십시오 [특정 환자군에서의 사용(8.1) 참조].
정맥 및 동맥 혈전색전증
DVT, PE, MI 및 뇌졸중을 포함한 혈전증의 위험을 환자에게 알리고 이러한 사건을 시사하는 징후와 증상이 나타나면 즉시 보고하여 평가받도록 하십시오 [경고 및 경고 및 주의사항(5.4) 참조].
CLL 환자의 사망률 증가
REVLIMID는 CLL 환자의 사망률과 심방세동, 심근경색 및 심부전을 포함한 심각한 심혈관계 이상 반응을 증가시켰음을 환자에게 알리십시오 [경고 및 주의사항(5.5) 참조].
간독성
간부전 및 사망을 포함한 간독성의 위험을 환자에게 알리고 이러한 사건과 관련된 징후와 증상이 나타나면 의료 서비스 제공자에게 보고하여 평가받도록 하십시오 [경고 및 주의사항(5.8) 참조].
심각한 피부 반응
SJS, TEN, DRESS와 같은 심각한 피부 반응의 잠재적 위험에 대해 환자에게 알리고 이러한 반응과 관련된 징후 및 증상이 나타나면 평가를 위해 의료 서비스 제공자에게 보고하도록 하십시오. 탈리도마이드 치료와 관련하여 4등급 발진 병력이 있는 환자는 REVLIMID를 투여받아서는 안 됩니다[see 경고 및 주의사항 (5.9)].
종양 용해 증후군
종양 용해 증후군의 잠재적 위험에 대해 환자에게 알리고 이러한 사건과 관련된 징후 및 증상이 나타나면 평가를 위해 의료 서비스 제공자에게 보고하도록 하십시오[see 경고 및 주의사항 (5.10)].
종양 플레어 반응
종양 플레어 반응의 잠재적 위험에 대해 환자에게 알리고 이러한 사건과 관련된 징후 및 증상이 나타나면 평가를 위해 의료 서비스 제공자에게 보고하도록 하십시오[see 경고 및 주의사항 (5.11)].
과민증
REVLIMID에 대한 혈관부종 및 아나필락시스와 같은 심각한 과민 반응의 가능성에 대해 환자에게 알리십시오. 이러한 반응의 징후 및 증상이 나타나면 즉시 의료 서비스 제공자에게 연락하도록 환자에게 지시하십시오. 심각한 과민 반응의 징후 또는 증상이 나타나면 응급 치료를 받도록 환자에게 조언하십시오[see 경고 및 주의사항 (5.15)].
복용 지침
REVLIMID 복용 방법을 환자에게 알리십시오[see 용량 및 투여 (2)]
- •
- REVLIMID는 매일 거의 같은 시간에 하루에 한 번 복용해야 합니다.
- •
- REVLIMID는 음식과 함께 또는 음식 없이 복용할 수 있습니다.
- •
- 캡슐을 열거나 쪼개거나 씹어서는 안 됩니다. REVLIMID는 물과 함께 통째로 삼켜야 합니다.
- •
- 환자가 REVLIMID 복용을 잊은 경우 일반적으로 복용하는 시간으로부터 최대 12시간 이내에 복용할 수 있음을 알리십시오. 12시간 이상 경과한 경우 해당 날짜의 복용량을 건너뛰도록 지시해야 합니다. 다음 날에는 평소 시간에 REVLIMID를 복용해야 합니다. 놓친 복용량을 보충하기 위해 2회 복용하지 않도록 환자에게 경고하십시오.
Marketed by:
Bristol-Myers Squibb Company
Princeton, NJ 08543 USA
REVLIMID® is a trademark of Celgene Corporation, a Bristol-Myers Squibb company.
RevPlyPI.031/MG.031
복용 안?*
REVLIMID® (레블리미드)
(레날리도마이드) 캡슐
|
REVLIMID에 대해 알아야 할 가장 중요한 정보는 무엇입니까?
여성은 임신해서는 안 됩니다.
임신 가능성이 있는 여성:
REVLIMID 복용 중 임신하면 즉시 복용을 중단하고 의료 서비스 제공자에게 연락하십시오. 의료 서비스 제공자가 이용 불가능한 경우 REMS 콜센터(1-888-423-5436)로 전화할 수 있습니다. 의료 서비스 제공자와 환자는 임신 사례를 모두 다음에 보고해야 합니다.
임신 중에 REVLIMID를 복용하거나 남성 파트너가 REVLIMID를 복용하고 임신 중에 노출된 여성의 결과를 모니터링하는 임신 노출 레지스트리가 있습니다. 위에 나열된 전화번호로 REMS 콜센터에 전화하여 이 레지스트리에 등록할 수 있습니다. REVLIMID는 인간 정액으로 전달될 수 있습니다.
남성의 경우, 여성 파트너가 임신하면 즉시 의료 서비스 제공자에게 연락해야 합니다.
|
|||
|
REVLIMID는 무엇입니까?
REVLIMID는 통제된 임상 시험 참여자가 아닌 경우 만성 림프구성 백혈병(CLL) 환자를 치료하는 데 사용해서는 안 됩니다. |
|||
|
REVLIMID를 복용해서는 안 되는 사람은 누구입니까?
|
|||
|
REVLIMID를 복용하기 전에 의료 서비스 제공자에게 무엇을 알려야 합니까?
처방약과 일반 의약품, 비타민 및 허브 보충제를 포함하여 복용하는 모든 약물을 의료 서비스 제공자에게 알리십시오. REVLIMID와 다른 약물은 서로 영향을 미쳐 심각한 부작용을 일으킬 수 있습니다. 새로운 약물을 복용하기 전에 의료 서비스 제공자와 상담하십시오. |
|||
|
REVLIMID를 어떻게 복용해야 합니까?
|
|||
|
REVLIMID를 복용하는 동안 무엇을 피해야 합니까?
|
|||
|
REVLIMID의 가능한 부작용은 무엇입니까?
|
|||
|
|
||
REVLIMID로 치료하는 동안 다음과 같은 징후 또는 증상이 나타나면 의료 서비스 제공자에게 즉시 연락하십시오. |
|||
|
|
|
|
|
REVLIMID로 치료하는 동안 다음과 같은 징후 또는 증상이 나타나면 즉시 응급 의료 서비스를 받으십시오. |
|||
|
|
||
REVLIMID로 치료하는 동안 특정 심각한 부작용이 발생하면 의료 서비스 제공자가 REVLIMID 복용량을 줄이거나 일시적으로 중단하거나 영구적으로 중단하도록 지시할 수 있습니다.
REVLIMID의 가장 흔한 부작용은 다음과 같습니다. |
|||
|
|
|
|
|
이것들은 REVLIMID의 모든 가능한 부작용이 아닙니다. |
|||
|
REVLIMID는 어떻게 보관해야 합니까?
REVLIMID 및 모든 의약품을 어린이의 손이 닿지 않는 곳에 보관하십시오. |
|||
|
REVLIMID의 안전하고 효과적인 사용에 대한 일반 정보. 자세한 내용은 1-888-423-5436으로 전화하거나 www.lenalidomiderems.com을 방문하십시오. |
|||
|
REVLIMID의 성분은 무엇입니까? |
|||
이 복약 안내서는 미국 식품의약국(FDA)의 승인을 받았습니다. 개정일: 2023년 3월
포장/라벨 주요 표시 패널
NDC 59572-402-28
Revlimid
(레날리도마이드) 캡슐
2.5 mg
경고: 인간 기형 가능성.
처방전만
28 캡슐
포장/라벨 주 표시면
NDC 59572-405-28
Revlimid
(레날리도마이드) 캡슐
5 mg
경고: 선천적 기형 유발 가능성.
Rx Only
28 캡슐
패키지/라벨 주요 표시 패널
NDC 59572-410-28
Revlimid
(레날리도마이드) 캡슐
10 mg
경고: 인간 태아 기형 가능성.
Rx 전용
28 캡슐
패키지/라벨 주요 표시 패널
NDC 59572-415-21
Revlimid
(lenalidomide) Capsules
15 mg
경고: 인간의 선천적 결손 가능성.
Rx 전용
21 Capsules
패키지/라벨 주요 표시 패널
NDC 59572-420-21
Revlimid
(lenalidomide) Capsules
20 mg
경고: 인간 태아 기형 가능성.
Rx 전용
21 Capsules
포장/라벨 주요 표시 패널
NDC 59572-425-21
Revlimid
(lenalidomide) Capsules
25 mg
경고: 인간 기형 가능성.
처방전만
21 캡슐